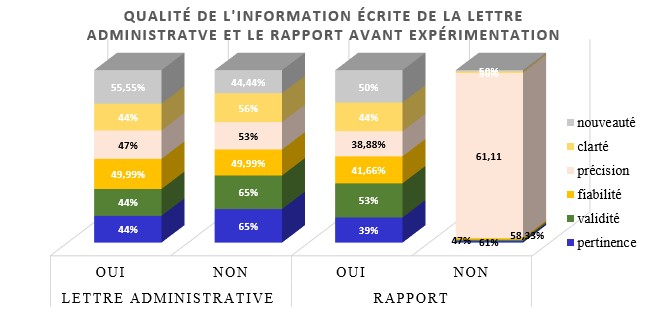
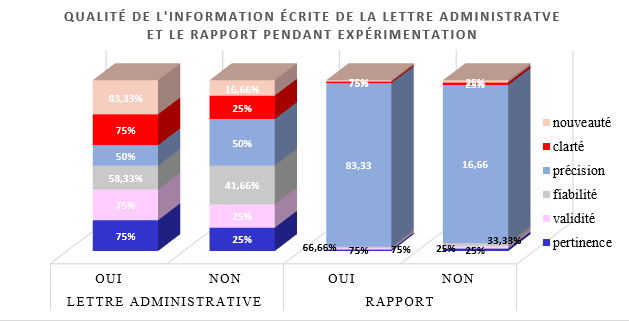
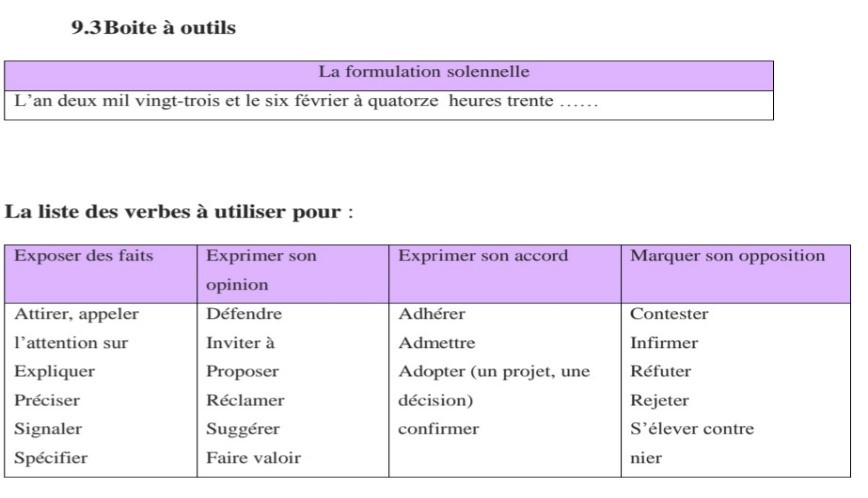
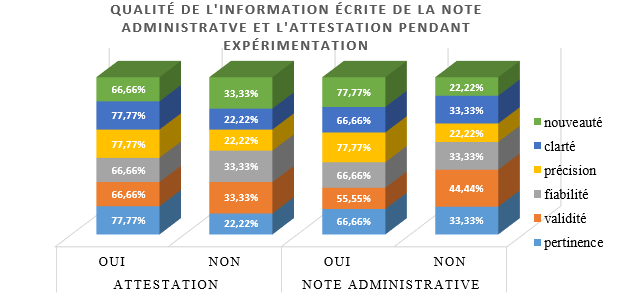
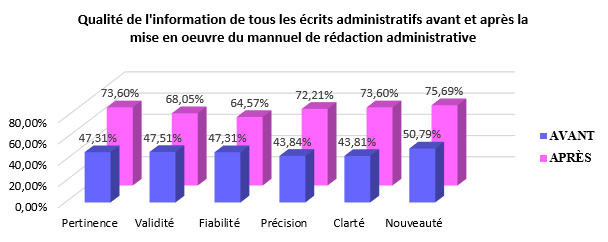
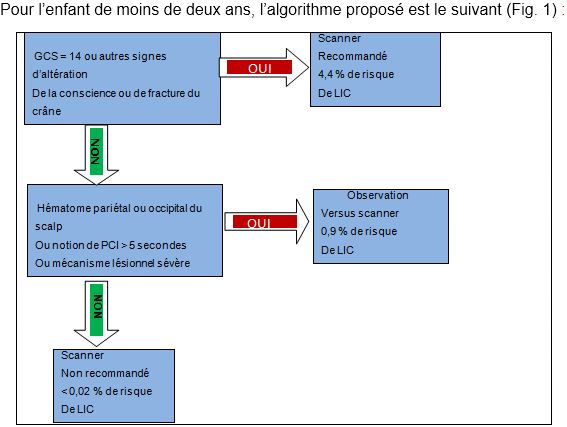
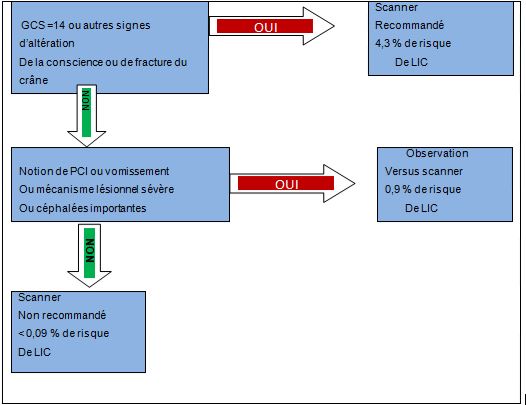
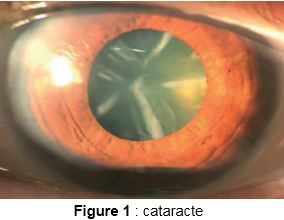
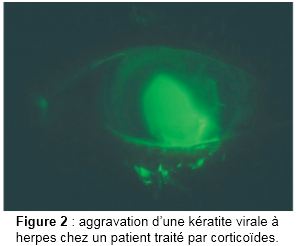
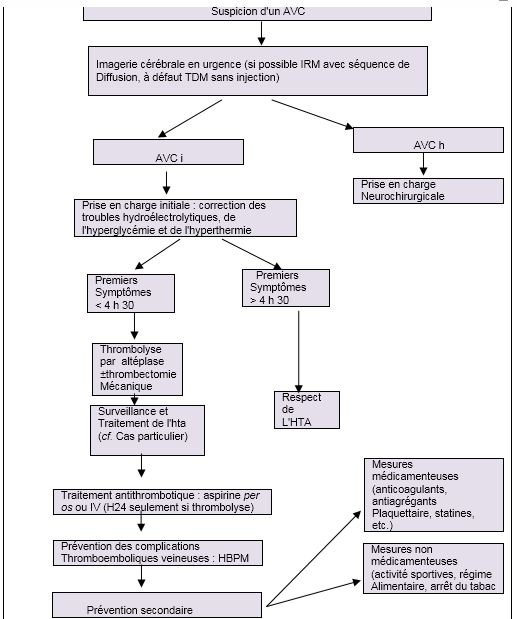
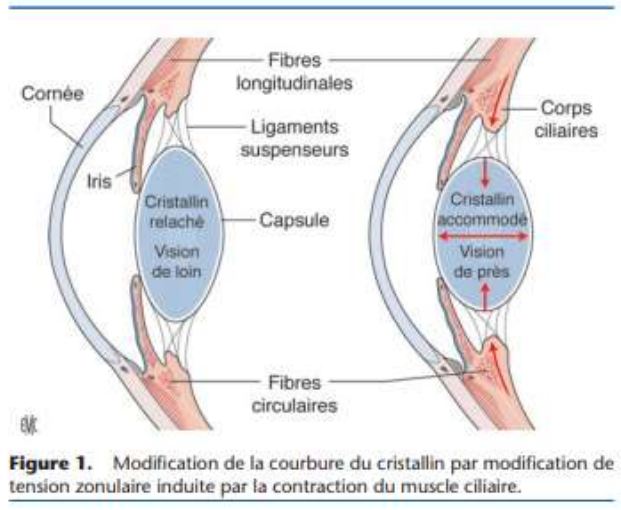
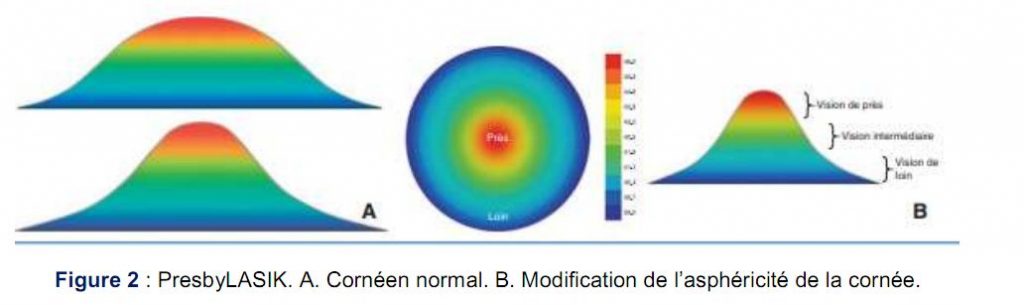
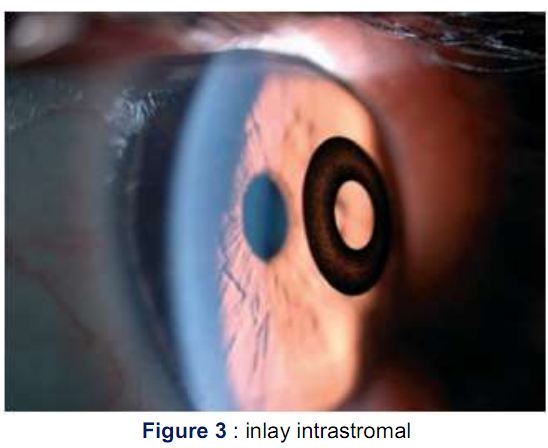
1er semestre
Editorial

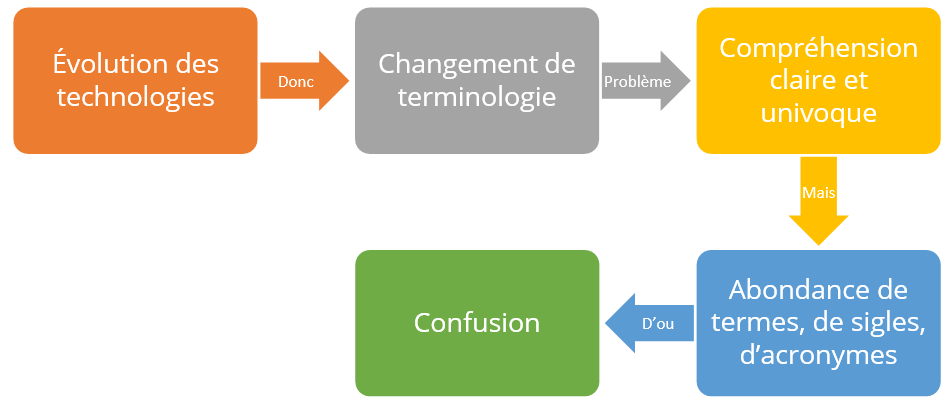
La formation initiale dans le domaine du paramédical est considérée comme l’acquisition par un apprenant d’un ensemble des connaissances de base théoriques et pratiques relatives au domaine du soin dans son sens le plus large, comportant également l’acquisition de certains réflexes et le développement de certaines aptitudes.
Directrice de l’INPFP
MOUMENE Mounira
La formation initiale dans le domaine du paramédical est considérée de base théoriques et pratiques relatives au domaine du soin dans son sens le plus large, comportant également l’acquisition de certains réflexes et le développement de certaines aptitudes.
La formation continue est un outil de management à double vocation :
d’une part, elle permet l’évolution individuelle et professionnelle, d’autre part,
elle est l’opportunité de rencontre entre les besoins de la hiérarchie et les besoins
du paramédical. La formation continue est un passage incontournable
à l’optimisation des ressources humaines d’un l’établissement, est-elle organisée
pour améliorer le fonctionnement de l’institution hospitalière, Il est par contre reconnu et admis qu’elle est la clé inéluctable pour répondre à la fois aux besoins globaux de l’ensemble du système de santé, et des besoins particuliers à chaque établissement. Elle répond aussi à des besoins individuels de promotion professionnelle et de développement de compétences individuelles qui conduisent ainsi à l’épanouissement professionnel.
Ses objectifs se résument comme suite :
- Avoir une meilleure maitrise de sa profession ;
- Se préparer à des changements professionnels et des mutations internes ;
- Développer un savoir-faire dans le domaine des relations, de gestion et du management ;
- Crée un sentiment d’appartenance envers son institution et favoriser une meilleure perception de son poste de travail.
Cependant, l’enseignement classique est remplacé par des méthodes avancées basées sur l’acquisition des compétences. La formation continue s’impose comme un facteur de développement et de progrès. Elle constitue, un vecteur de valorisation de la ressource humaine, l’investissement le plus important en termes de retombées positives sur l’amélioration de la prise en charge de la santé de la population.
Les avantages de la formation continue sont bien connus. Bon nombre de professeurs d’enseignement paramédical au cours des sessions de formation continue organisées par l’institut national pédagogique de la formation paramédicale parlent de satisfaction et du sentiment d’accomplissement qui vont de pair avec le retour aux études.
La profession paramédicale est définie et régie par des textes législatifs et règlementaires qui obligent l’actualisation des connaissances afin de garantir une qualité des soins optimums et d’assurer l’amélioration des qualifications et la promotion professionnelle du fonctionnaire et sa préparation à de nouvelles missions, L’actualisation de leurs connaissances en vue de l’acquisition de nouvelles compétences liées aux besoins du secteur de la santé et aux exigences de la médecine moderne.

En Algérie la population des personnes âgées ne cessent d’augmenter, la population de plus de 65ans représente une proportion importante de la population générale.
Ces années de vie gagnées ne seront un gain réel que si elles sont accompagnées d’une autonomie physique et mentale. Cette autonomie n’est obtenue que par un bon équilibre nutritionnel.
Contrairement à ce qu’on l’on pense, les personnes âgées ont un besoin nutritionnel important très proche de celui de l’adulte ; même si elles font moins d’activités physiques ; en raison de la fréquence de la dénutrition, de la sarcopénie et des pathologies chroniques associées.
La personne âgée subit des modifications liées au vieillissement :
=> Modification du goût et de l’odorat
=> Modifications de l’appareil masticateur
=> Atrophie des glandes salivaires
=> Une baisse des sécrétions acides de l’estomac
=> Une baisse des sécrétions enzymatiques digestives.
=> Des modifications métaboliques :
Diminution du métabolisme de base avec l’âge
Modification de la composition corporelle : Baisse de la masse maigre au profit de la masse grasse Modification du métabolisme lipidique au niveau enzymatique : Certains acides gras deviennent essentiels car ils ne sont plus synthétisés.
Modification de la sécrétion d’insuline : Amène une insulinorésistance.
Perte de l’efficacité de l’absorption digestive du calcium.
Diminution de la masse hydrique : Perte d’environ 20 % à 60 ans (lié avec une diminution de la masse musculaire fortement hydratée contrairement à la masse grasse).
Ce qui implique une vigilance supplémentaire et une adaptation des besoins mais aussi des habitudes alimentaires (goûts, épices, MG, texture …)
Les apports énergétiques ne doivent pas être inférieurs à 35 kcal/kg/j
Pour les protéines on conseille 1 à 1,2 g de protéines par kg de poids par jour ; les glucides doivent couvrir 40 à 50 ℅ de l’apport énergétique en privilégiant les glucides complexes
Les besoins en lipides sont estimés à 35℅ à 40% de l’apport énergétique total, ils doivent être variés (acides gras saturés et insaturés, acides gras oméga 3, et oméga 6).
Les besoins en eau de la personne âgée sont supérieurs à ceux de l’adulte, car les mécanismes de régulation sont moins bien assurés. Ces besoins se situent autour de 1,5 à 2l/j après 65ans.
L’alimentation des sujets âgés doit contenir des fibres de sources variées et de préférence de type solubles et insolubles. L’apport de fibres devrait se faire par une alimentation variée, favorisant les fruits et légumes et les céréales complètes. Un apport quotidien de 20 à 25 g/jour est conseillé.
L’alimentation des personnes âgées doit aussi inclure des apports en vitamines et en oligoéléments ou minéraux : Parmi les minéraux, le plus important à surveiller chez les personnes âgées est le calcium, dont absorption diminue avec l’âge, il est indispensable pour lutter contre la fragilité des os et surtout en prévention de l’ostéoporose et des fractures. Les apports recommandés en calcium sont officiellement de 950 mg/jour chez les sujets âgés.
Les apports recommandés en vitamines sont les mêmes que ceux préconisés pour les adultes, une des vitamines les plus concernée est la vitamine D, essentielle pour le maintien en bon état des os et des muscles. Le minimum est de 400 UI à 600 UI par jour, voire 800 UI/jour à partir de 70 ans.
La dénutrition :
La dénutrition est fréquente au sein de la population âgée conduisant à un ralentissement de la cicatrisation, notamment en cas d’escarres, une sarcopénie favorisant les chutes et aggravant le risque de perte d’autonomie ; une aggravation de nombreuses pathologies (dégénérescence cellulaire, démence…)
L’évaluation du risque de dénutrition repose sur 5 points, selon HAS :
• la recherche des situations à risque de dénutrition : perte d’autonomie, fatigue, état dépressif, problèmes bucco‑dentaires, tb du transit, tb de déglutition ou suivi d’un régime spécifique
• la réévaluation régulière de l’appétit et/ou des apports alimentaires • la surveillance mensuelle du poids
• l’IMC
• l’évaluation de la perte de poids
Les conseils alimentaires en cas de dénutrition : • VPO : 2 fois par jour • lait et PL : 3 à 4 par jour • pain, autres aliments céréaliers, pommes de terre ou légumes secs : à chaque repas
• minimum 5 portions de fruits et légumes par jour • 1 à 1,5 litres d’eau par jour sans attendre la sensation de soif• fractionner les repas : 3 repas quotidiens et des collations entre les repas • éviter une période de jeûne nocturne trop longue (> 12 heures) en retardant l’horaire du dîner, en avançant l’horaire du petit déjeuner et/ou en proposant une collation • privilégier les produits riches en énergie et/ou en protéines • adapter les menus aux goûts de la personne • adapter la texture des aliments à ses capacités de mastication et de déglutition • organiser une aide technique et/ou humaine au repas en fonction du handicap de la personne • proposer les repas dans un environnement agréable • les potages peuvent être enrichis en ajoutant : du fromage râpé du lait en poudre ou des œufs
Le surpoids chez la personne âgée :
Chez la personne âgée, le surpoids est aussi problématique car responsable de maladies : obésité, diabète, hyperuricémie ou athérosclérose, entraînant des complications dont l’aggravation au cours des années réduit l’espérance de vie.
Souvent due à une diminution des activités physiques liées à des pathologies locomotrices (arthrose), à des handicaps sensitifs (visuels et auditifs) et à une régression psychomotrice
De plus, l’alimentation est souvent peu diversifiée et excessive (produits sucrés, produits riches en lipides et en saccharose)
Conclusion :
Répondre aux besoins de la personne âgée est le moyen le plus accessible pour l’aider à bien vieillir. L’absence de réserves « mobilisables » du sujet âgé demande qu’il consomme régulièrement les nutriments nécessaires, et surtout qu’il maintienne le rythme des repas pour faciliter la digestion et réguler la glycémie.

Résumé
Depuis sa création par Joseph Novak (Professeur Emérite en Sciences, à l’université de Cornell, Etat de New York), s’inspirant des travaux de la psychologie cognitive de David Ausubel sur la distinction entre l’apprentissage routinier et l’apprentissage signifiant dans le processus de construction de la connaissance, la carte conceptuelle est largement utilisée surtout dans le domaine de l’enseignement des sciences. Cet article de synthèse présente la carte conceptuelle, l’état de la recherche scientifique concernant cet outil et documente le processus de sa réalisation en se basant sur le principe de sa construction ainsi que les différentes applications et logiciels permettant d’automatiser sa réalisation en décrivant son usage pédagogique dans les activités d’enseignement / apprentissage.
Mots clés / Carte conceptuelle- psychologie cognitive- enseignement- apprentissage
Summary
Since its creation by Joseph Novak (Professor Emeritus of Science, Cornell University, New York), inspired by the cognitive psychology of David Ausubel on the distinction between routine learning and meaningful learning in the process of knowledge construction, the concept map is widely used especially in the field of science education. This synthesis article presents the concept map, the state of scientific research concerning this tool and documents the process of its realization based on the principle of its construction as well as the different applications and software to automate its realization by describing its pedagogical use in teaching / learning activities.
Keywords / Concept map- cognitive psychology- teaching- learning
INTRODUCTION
Savoir apprendre est devenu une nécessité dans cette époque moderne où la mise à jour continue est une nécessité inéluctable pour tous. Ces dernières années sont répandus de nombreux outils de modélisation graphique des connaissances au niveau de plusieurs universités, souvent intégrables, toutes dans le but d’améliorer l’apprentissage et le rendre plus efficace, rapide et durable.
« La représentation des connaissances est une activité de modélisation d’un domaine de savoir. Elle vise à identifier et structurer les connaissances en une représentation schématique pour les rendre visibles, manipulables, compréhensibles, communicables » (Paquette, 2002).
La manière de représenter la connaissance dans les cartes conceptuelles, proche de celle par laquelle la connaissance est conservée et trouvée dans l’esprit humain, permet de la placer parmi les stratégies idéales pour l’apprentissage actif et significatif.
- DEFINITION
Le terme carte conceptuelle ou « concept mapping » a été proposé par Novak au début des années 1980 pour désigner une structure strictement hiérarchique des concepts allant des plus généraux au plus spécifiques et s’appuyant sur un principe d’inclusion de classe.
« Les cartes conceptuelles sont des outils pour l’organisation et la représentation des connaissances, elles comportent des concepts généralement notés dans un certain nombre de modèles de cases ou de cercles, et des relations entre les concepts, qui sont indiquées au moyen de lignes. Des notes sur ces lignes précisent la relation entre deux concepts.
Nous définissons un concept comme une régularité perçue dans des évènements ou des objets, ou comme l’archive d’évènements ou d’objets, désignés par une étiquette. Cette étiquette pour la plupart des concepts, est un mot.
Les propositions sont des énoncés sur certains objets ou évènements de l’univers, qui adviennent naturellement ou qui sont construits. Les propositions contiennent deux concepts, ou plus, reliés par d’autres mots pour former un énoncé significatif. Quelques fois, ces énoncés sont appelés unités sémantiques, ou unité de signification » (NOVAK, 1978).
Les cartes conceptuelles sont caractérisées par la hiérarchisation des concepts « les concepts sont représentés de façon hiérarchique avec les concepts les plus inclusifs et les plus généraux en haut de la carte et les concepts les plus spécifiques disposés hiérarchiquement en dessous », ainsi, les cartes conceptuelles se lisent de haut en bas.
Ensuite il peut exister des liens croisés « ce sont des relations ou des liens entre des concepts dans différents segments ou domaines de la carte conceptuelle. Les liens croisés nous aident à voir comment un concept, dans un domaine de connaissance représenté sur la carte, est lié à un concept d’un autre domaine montré sur la carte » (Novak,2008)

| Fig 01 : La carte conceptuelle selon Novak repéré et adapté du site Cmap Tools, Source : http://cmap.ihmc.us/docs/concept-map) |
2. COMPOSANTES D’UNE CARTE CONCEPTUELLE
- Le concept
Dans une perspective cognitiviste, un concept désigne une unité cognitive, liée en mémoire à un mot ou à une expression qui constitue en quelques sortes le support et sous laquelle peuvent être représentée une classe d’objets, d’évènement, de relations, etc…qui possède des éléments ou des propriétés en commun. Certains concepts sont concrets (table, livre), d’autres abstraits (estime de soi, motivation). Un concept peut donc se traduire par un mot (empathie, deuil), par deux mots (rôle maternel, soutien social) ou par une locution (comportements de prévention de la santé).
- La proposition
« La proposition correspond au plus court énoncé auquel peut être attribué une valeur de vérité et se manifeste sous la forme de relations entre des concepts ou des relations entre un concept et une propriété » (A, Penner, Clarke-Stewart , & Roy, 2003).
Toutefois, la notion « proposition » ne dépend pas uniquement au domaine de la cartographie conceptuelle ; elle est employée aussi en grammaire, en informatique ainsi qu’en psychologie cognitive. Dans le domaine de la cartographie conceptuelle, la proposition est une unité sémantique généralement composée d’une triade concept-relation-concept. La relation est présentée par un mot concis qui est généralement un verbe comme : provoque, inclut, nécessite…
- Autres composantes d’une carte conceptuelle
En plus des composantes fondamentales, la carte conceptuelle peut contenir :
- Une question centrale : permet de créer la carte conceptuelle, elle guide et aide à maintenir le cap au sein de la structure hiérarchique, elle doit être placée tout en haut de la carte et servir de point de référence.
- Des liens transversaux : Ce sont des relations entre des concepts situés dans différentes régions de la carte. Les liens croisés aident à voir comment certains domaines de connaissances représentés dans la carte sont reliés les uns aux autres.
- Des exemples : avec une forme géométrique différente de celle des concepts.
- Un embranchement : deux tracés de lignes ou plus qui proviennent d’un même concept.
- FONDEMENTS THEORIQUES
Nous devons la création des cartes conceptuelles en 1972 à Donald Joseph Novak (chercheur américain), qui l’avait conçue pour trier et traiter une quantité des données contenues dans des centaines d’entretiens de recherches ainsi que pour clarifier et structurer ses idées. Novak s’est appuyé sur les théories cognitives et plus précisément sur les travaux de David Ausubel sur la psychologie de l’apprentissage.
Au début des années soixante, Ausubel, ce spécialiste de la psychologie cognitive, disciple de Piaget s’est notamment intéressé à l’opposition entre l’apprentissage signifiant et l’apprentissage machinal « par cœur » ou Rote learning (Ausubel, 1968). D’un côté, l’apprentissage est dit signifiant lorsque de nouvelles connaissances sont intégrées à la structure cognitive et que ces nouvelles connaissances permettent de préciser la signification des concepts existants ou de connaitre de nouvelles relations entre les concepts déjà existants. D’un autre côté, l’apprentissage est dit machinal lorsqu’il correspond à une simple mémorisation d’informations sans en comprendre le sens ou sans les relier à d’autres informations déjà emmagasinées dans la mémoire. Selon Novak et Gowin (1984), la cartographie conceptuelle est un dispositif pédagogique bien adapté à l’apprentissage signifiant, parce qu’elle sollicite naturellement les mécanismes d’apprentissage propositionnel et d’organisation hiérarchique des connaissances qui construisent la carte.
4. PRINCIPE
Le principe de la carte conceptuelle repose sur le fait que l’esprit organise et stocke les informations d’une manière ordonnée. Ainsi lors d’une séquence d’apprentissage, les nouvelles informations sur un concept sont déposées dans un cadre existant déjà chez l’apprenant. Celui- ci est stocké sous forme de schéma contenant déjà des informations spécifiques sur ce concept. Ainsi quand la connaissance préalable est récupérée, ce schéma existant fournit le cadre sur lequel peuvent s’attacher alors ces nouvelles connaissances.
Les cartes conceptuelles sont construites de manière à refléter l’organisation du système de mémoire déclarative. Elles facilitent la prise de décision, la résolution de problèmes et l’apprentissage des situations complexes pour les personnes qui créent des cartes conceptuelles mais aussi pour celles qui les utilisent.
5. ÉTAT DES RECHERCHES SUR L’UTILISATION LES CARTES CONCEPTUELLES EN SCIENCES DE LA SANTÉ
Plusieurs universités ont développé des recherches sur l’utilisation pédagogique des cartes conceptuelles dans plusieurs domaines ; en littérature, en linguistique, en écologie, en psychologie, en chimie, en sciences naturelles et même dans le contexte de la formation à distance indiquant que les cartes conceptuelles sont utilisées comme stratégie d’apprentissage fondée sur le texte et également intégrée à d’autres activités d’apprentissage comme les travaux pratiques, les cours magistraux et les travaux collaboratifs.
En sciences de la santé, certains auteurs décrivent l’intérêt des cartes conceptuelles pour aider les étudiants à planifier des soins infirmiers. Dans ce cas, il est proposé aux étudiants infirmiers d’élaborer des cartes conceptuelles à partir d’un cas clinique complexe ; les informations importantes sont identifiées puis hiérarchisées et mise en lien explicitement par les étudiants. Pour ces auteurs, cette technique développe chez les apprenants leurs capacités métacognitives, donne du sens à leur apprentissage et les entraine à développer une vision plus globale des patients dont ils s’occupent (Baugh N, Mellot K, 1998).
En France, l’équipe pédagogique de l’IFSI (Institut de Formation en Soins Infirmiers) de Laon ont mené une expérience en 2003, avec 63 étudiants de différentes spécialités en soins infirmiers utilisant la méthode Apprentissage Par Problème, enrichie par l’utilisation des cartes conceptuelles. L’objectif de l’étude était centré sur mieux connaître le rôle de l’’infirmier dans une équipe pluridisciplinaire par l’ouverture technologique et l’utilisation des nouvelles techniques de l’information et de la communication. L’expérience a permis aux étudiants de travailler la résolution de problème tout en développant les capacités de communication, de synthèse et d’analyse grâce à l’utilisation des cartes conceptuelles (Rufin, 2004).
De leurs côtés, les médecins et professeurs en sciences de l’éducation, Marchand et d’Ivernois ont publié en 2004, dans le quatrième numéro de la revue « pédagogie médicale », les résultats de différentes études sur l’utilisation des cartes conceptuelles dans le domaine de la formation médicale et paramédicale ; ils décrivent par lesquelles, trois utilisations principales de la carte conceptuelle. Premièrement, comme une aide à l’apprentissage dans le contexte d’une construction par l’étudiant individuellement ou en groupe, favorisant ainsi un apprentissage signifiant, la résolution de problème et la mémorisation par la mise en réseau des connaissances. Elle sert aussi à l’enseignant comme aide à la planification de l’enseignement et à la conception de design pédagogique. Elle peut aussi servir comme stratégie d’évaluation des apprentissages, à différents moments en fonction des intentions évaluatives (Marchand ꝸ d’Ivernois, 2004).
En 2008, dans le premier numéro de la revue « Education du patient- enjeux de santé » une autre recherche publiée et effectuée en Suisse par une équipe interdisciplinaire présidée par Jean Pierre Michaud. Cette expérience réalisée visait à proposer la carte conceptuelle comme nouvelle technique éducative qui aide à l’apprentissage des patients lors d’un programme d’éducation pour la santé ; cette technique a été élaborée pour une équipe interdisciplinaire en présence de 05 patients diabétiques, l’objectif pédagogique visé pour les patients, était de comprendre et s’expliquer ce qui se passerait dans leurs corps si le sucre dans le sang restait chroniquement élevé. Les cartes ont été construites à l’ordinateur pendant l’interaction avec les patients et les résultats ont indiqué que cet outil interactif a favorisé le niveau d’attention et de participation des patients et des confrontations de points de vue et des négociations de sens ont pu être observées (Michaud, Marchand, Pignat , & Runis, 2008).
Au Canada, une équipe de chercheurs à l’université de Montréal, présidée par Annie Rochette, a réalisé en 2008, une étude descriptive de l’utilisation des cartes conceptuelles comme stratégie pédagogique en sciences de la santé, avec un échantillon de 55 enseignants dans ce domaine ; les objectifs de cette étude exploratoire étaient de documenter les pratiques de l’utilisation des cartes conceptuelles dans le quotidien des professeurs en sciences de la santé et identifier les conditions perçues comme favorisant ou nuisant à leur utilisation ; les résultats indiquent que plus de trois quart des répondants rapportent utiliser les cartes conceptuelles dans plusieurs formes et situations d’apprentissage. L’apprentissage signifiant est identifié comme avantage important dans cette utilisation alors que le temps supplémentaire requis est perçu comme un des obstacles surmontables pour les chercheurs (Rochette, et al., 2010)
De leurs côtés, Pudelko et al, dans les résultats d’une analyse critique sur l’utilisation des cartes conceptuelles dans les sciences de la santé, publiée en 2012, ont souligné que malgré l’abondance des recherches réalisées dans ce domaine et qui ont évalué positivement l’apport des cartes conceptuelles à l’apprentissage ; la carte conceptuelle est utilisée pour une variété d’objectifs pédagogiques allant de la compréhension des textes jusqu’au développement de la pensée critique ou l’autorégulation des processus d’apprentissage. Mais l’atteinte de ces objectifs est rarement analysée et peu d’attention est accordée aux conditions nécessaires pour réaliser un alignement pédagogique satisfaisant garantissant une cohérence entre les activités d’apprentissage avec la carte conceptuelle, les objectifs visés et les stratégies d’évaluation dans une situation d’apprentissage donné (B, Young , Lamarre, & Charlin , 2012).
Dans le contexte algérien, nous avons réalisé une recherche en 2019, auprès de 11 professeur d’enseignement paramédical et 33 étudiants en formation paramédicale initiale ; l’objectif de cette étude exploratoire était de vérifier l’adaptabilité de cet outil techno-pédagogique à l’apprentissage des étudiants en formation paramédicale initiale. Les résultats ont montré que la carte conceptuelle pourra réaliser un apprentissage signifiant en arrimant tous les principes qui la composent selon l’approche cognitive, mais les connaissances ciblées par cet outil dans la formation paramédicale sont déclaratives ou conditionnelles.
6. RÉALISATION D’UNE CARTE CONCEPTUELLE
6.1 Modalités de réalisation
Les cartes conceptuelles peuvent prendre plusieurs formes dans leurs structures, selon le type de raisonnement, la profondeur et la complexité du sujet traité. « La richesse d’une carte conceptuelle est ainsi considérée représenter la richesse des structures cognitives et de la compréhension conceptuelle d’un individu, indiqué par le nombre de concepts (nœuds) et le nombre de liens entre eux » (Hay & Kinchin, 2008).
* Structure en arbre hiérarchique
Est particulièrement appropriée pour représenter des ensembles de connaissances structurés selon une hiérarchie d’inclusion de classes, tels que des classifications.
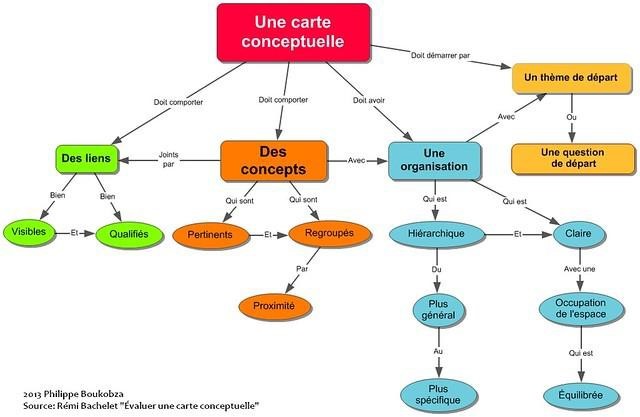
Fig 02: Carte conceptuelle en structure hiérarchique réalisée par F. Boukobza et repris par R. Bachelet
Source : http://rb.ec-lille.fr/l/CarteConceptuelle/cours-cartes_conceptuelles.pdf (cours sur les cartes conceptuelle)
* Structure en étoile
La carte contient un concept central à partir duquel se ramifient les autres connaissances de façon non hiérarchisée (il n’existe pas de rapport entre les sous concepts).
* Structure en chaine
Les liens montrent une relation causale entre les concepts, actions, etc…
* Structure en réseaux
Les liens tiennent une place prédominante ; les réseaux comprenant plusieurs liens entre les idées indiquent une compréhension plus approfondie des concepts.
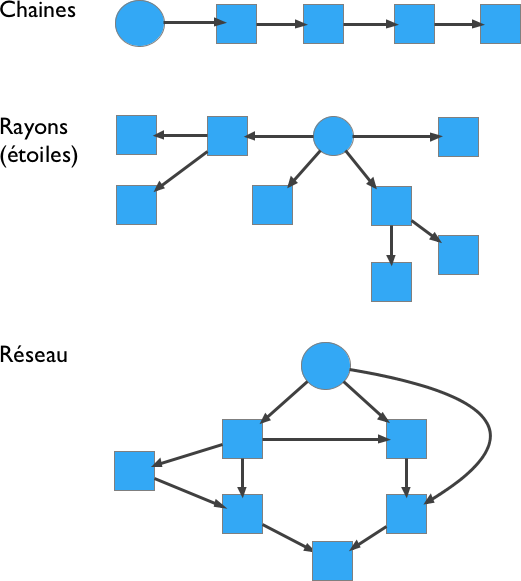
Fig 03 : Différents types de cartes conceptuelles (Hay & Kinchin, 2008)
6.2 Etapes de Réalisation
- Déterminer la question focale à laquelle doit répondre la carte
- Identifier et recenser d’abord les concepts clefs les plus généraux, associés à la question de départ. Ensuite, établir la liste des concepts les plus spécifiques (sous concepts).
- Regrouper et hiérarchiser les concepts selon l’organisation naturelle de ceux-ci (classement-hiérarchisation).
- Connecter les différents concepts par des liens pour former des propositions.
- Nommer les liens par des étiquettes.
- Ajouter des couleurs, des formes et des ressources si besoin (images, liens URL..)
- Réviser la carte conceptuelle.
6.3 Outils de réalisation
L’outil principal nécessaire pour l’élaboration de la carte conceptuelle est notre cerveau, qui réfléchit, crée et organise les idées. Cette réflexion est par la suite menée sur une feuille de papier ou sur le tableau blanc en classe à l’aide de crayons et stylos. Toutefois, on peut automatiser ce processus en utilisant des logiciels qui possèdent des avantages les rendant complémentaires aux cartes à la main.
La création d’une carte conceptuelle via un logiciel nous permet d’améliorer la forme de celle- ci et de bénéficier des différentes fonctionnalités :
- La conservation dans le temps qui permet à l’enseignant de réutiliser la carte.
- Une meilleure lisibilité des données.
- La modification de tout ou d’une partie de la carte conceptuelle sans devoir la redessiner.
- L’insertion de commentaires, de sous cartes, de couleurs, d’images, de tableaux, de vidéos, de sons et surtout de liens hypertextes, qui permettent d’ouvrir n’importe quelle page web, ouvrant ainsi la carte au savoir mondial.
- La mise en évidence des connexions entre les idées au moyen des flèches.
Il existe actuellement plus de 200 logiciels de cartographie conceptuelle et mentale sur le net ; certains sont payants, d’autres sont gratuits. Certains peuvent s’utiliser à distance en mode collaboratif. Autres, sont dotés d’une technique de guidage représentationnel. En revanche, les logiciels d’édition de texte come Microsoft Word ou de présentation comme le Power point offrent aussi des outils de dessin (formes et flèches) qui peuvent aussi servir pour créer des cartes conceptuelles. Nous présentons quelques logiciels :
* Le logiciel « Cmap Tools »
Il s’agit d’une application informatisée gratuite développé par l’inventeur de la carte conceptuelle Joseph Novak et son équipe au niveau de Institute for Human and Machine Cognition (IHMC), disponible sur http://cmap.ihmc.us. Ce logiciel facilite la création des cartes conceptuelles en faisant glisser des nœuds aux points désirés et de les relier avec des lignes ou des flèches. Les nœuds sont étiquetés (et colorés, si on le souhaite) et peuvent contenir un nombre indéfini de liens vers des ressources internet. La carte conceptuelle peut être sauvegardée localement (sur l’ordinateur) ou sur un serveur d’IHMC, ce qui permet de travailler sur la carte conceptuelle à partir de n’importe quel endroit ou de collaborer à la carte conceptuelle avec d’autres personnes. La carte conceptuelle peut être visualisée à l’aide du logiciel Cmaptools, ou exportée sur une page web ou comme image PDF. Apprendre à créer une carte conceptuelle à l’aide de Cmap Tools ne prend que quelques minutes, ce qui permettra ainsi aux étudiants de réutiliser facilement ce logiciel dans leurs stratégies d’apprentissage (voir fig 01).
* Le logiciel Inspiration
« Inspiration » est un logiciel qui a la particularité de proposer trois modes de travail : mode schéma conceptuel, mode carte mentale et mode plan qui reprend les principes d’un logiciel de traitement de texte (Mongin & Broeck, 2019). Il permet de créer et d’afficher un réseau de concepts sous forme graphique ou textuelle qui aide à apprendre, à comprendre, à intégrer des nouvelles connaissances et concepts, ainsi qu’à noter, développer, planifier des travaux ou des projets, organiser et partager des idées et des informations. Il offre aussi une bibliothèque de 3000 illustrations et plus de 150 modèles d’activités facilement adaptables à de nombreux cours, ce qui évitera de nombreuses recherches sur internet. Inspiration créé automatiquement un plan correspondant avec les notions figurants dans le schéma ou la carte et permet la gestion de ces cartes en ligne ainsi que le partage et la collaboration avec une classe. Beaucoup d’autres avantages sont présents dans ce logiciel comme la facilité d’insertion d’images ou de liens hypertextes venant de l’’extérieur ainsi que l’exportation des schémas en documents Word ou en page web avec la possibilité d’utiliser la rubrique d’aide pour ces différentes actions (voir fig.04).
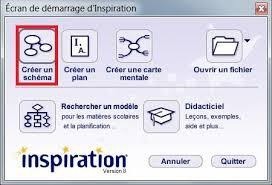
Fig 04 : Ecran du logiciel Inspiration montrant les différentes fonctions
Source :https://encrypted–tbn0.gstatic.com/image=tbn%3AANd9GcT3gwpor2xWF3cjAWbus4QNCjo4gjWJxsW4Ww&usqp=CAU
Le téléchargement du logiciel sur www.inspiration.com est gratuit, mais l’achat d’une licence est exigé pour bénéficier de toutes les fonctionnalités du logiciel à long terme.
* Le logiciel MOT
Le logiciel MOT (modélisation par objets typés) est un outil de représentation graphique créé par Gilbert Paquette en collaboration avec les chercheurs du centre de recherche LICEF à l’université de Montréal. Il permet de créer avec aisance des graphes représentant des divers types de connaissances et de liens, faisant ressortir la nature et la structure du contenu. Il n’est toutefois utilisable que sur le système d’exploitation Windows.
En appliquant les règles de présentation imposées par le logiciel, le concepteur peut créer aisément les objets et les liens fléchés, de les déplacer, de modifier leurs étiquettes ainsi que leurs apparences, d’inverser la direction des liens, de typer les objets en utilisant différentes formes graphiques pour distinguer 05 types de connaissance : concept, décision, principe, procédure, fait, et 06 types de liens : (c) composition, (R) régulation, spécialisation, (P) précédence, (I/P) intrant/produit et instanciation. Téléchargeable gratuitement http://www.licef.ca/
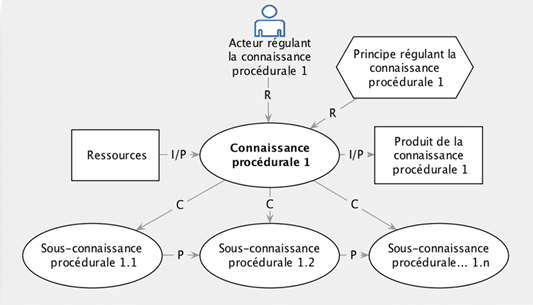
Fig 05 : Exemple d’un modèle conçu avec le logiciel MOT
Le choix du logiciel le plus susceptible de favoriser l’apprentissage revient au formateur qui doit tenir compte à la fois du but de l’apprentissage et des caractéristiques des apprenants.
7. UTILISATION PÉDAGOGIQUE DES CARTES CONCEPTUELLES EN SCIENCES DE LA SANTÉ
Les cartes conceptuelles peuvent répondre à des usages multiples en enseignement supérieur et en sciences de la santé plus particulièrement. Elles sont utilisées comme aide à l’apprentissage, aide à la planification et comme outil d’évaluation (d’Ivernois, 2004).
7.1 Une aide à l’apprentissage
Dans le contexte d’une construction par l’étudiant, individuellement ou en groupe, la construction de la carte conceptuelle permet de :
– Clarifier les connaissances, mettre en relief les idées essentielles, schématiser et hiérarchiser les savoirs.
- Susciter la motivation à apprendre par le doute qu’elle crée chez l’apprenant au moment de son élaboration.
– Favoriser l’intégration et la mémorisation des concepts par le regroupement des informations en réseau, ce qui rend les connaissances plus accessibles quand on veut les utiliser.
– Provoquer de nombreux apprentissages par la dynamique de groupe issu d’un échange de connaissance lors d’une construction en groupe d’une carte conceptuelle.
– Organiser les connaissances sur un cas dans une démarche d’Apprentissage Par Problème et générer les hypothèses explicatives (voir fig 06).
– Donner un Feed Back explicite écrit aux étudiants qui ont réalisé une carte conceptuelle individuellement à l’issu de leurs temps de travail personnel.
– Développer les capacités Métacognitifs en aidant l’apprenant à prendre conscience de ses propres représentations du domaine de connaissance, de ses stratégies d’apprentissage et il peut ainsi identifier sa manière privilégiée d’apprendre et éventuellement la corriger si elle s’avère peu performante
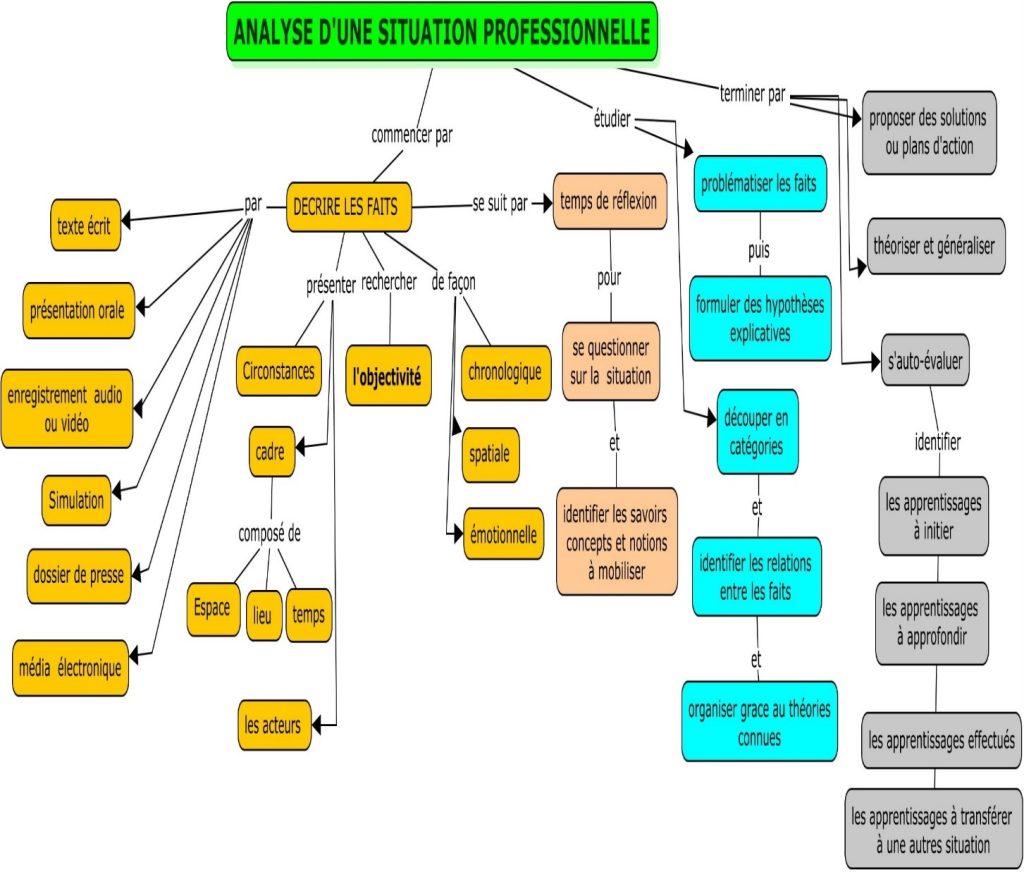
Fig 06 : carte conceptuelle résumant la méthode d’analyse d’une situation professionnelle
Réalisée par Mme. K.BOUMEHADOU -INFSPM Alger
7.2 Une aide à la planification
Les cartes conceptuelles peuvent être également utilisées par l’enseignant pour :
– Construire un programme d’enseignement en faisant apparaitre les concepts principaux à enseigner ; la carte conceptuelle incite l’enseignant à sélectionner les informations essentielles, à les structurer et par conséquent à organiser la manière dont elles doivent être transmises, ce qui favorise un apprentissage structuré par les apprenants.
– Constitue un support pour aider les enseignants à sélectionner des objectifs d’apprentissage pertinents à partir d’un problème à traiter ou de compétence à développer.
7.3 Un outil d’évaluation
L’utilisation des cartes conceptuelles comme outil d’évaluation repose sur l’idée que la construction de celles-ci permet d’obtenir une représentation fiable de la structure cognitive d’un individu dans un domaine de connaissance déterminé.
* Dans le cadre d’une évaluation diagnostique
La carte conceptuelle permet d’orienter la définition des objectifs d’apprentissage pertinents en favorisant la visualisation des connaissances préalables des apprenants ainsi que leurs incompréhensions et leurs lacunes et des erreurs. Dans ce cas, le travail de l’enseignant débutera par la déconstruction de ces liens inexacts avant même de procéder à l’introduction de nouveaux matériaux.
* Dans le cadre d’une évaluation formative
Au cours de la formation, l’enseignant peut à travers les cartes conceptuelles :
– Poser le diagnostic sur la compréhension des étudiants.
– Ajouter des concepts supplémentaires en fonction de la participation des étudiants et les réponses aux questions d’évaluation.
– Ajuster le programme aux besoins des apprenants et de guider ceux-ci dans leur apprentissage.
* Dans le cadre d’une évaluation sommative
Des méthodes de codage ont été instaurées par les chercheurs permettant de déterminer un indice de complexité donnant lieu à un traitement statistique permettant d’observer l’évolution d’un étudiant ou d’un groupe classe dans leur développement des savoirs (Delorme, 2004).
Les cartes produites par les apprenants peuvent aussi être évaluées à l’aide des grilles de notation proposées par Novak et Gowin (1984) incluant 03 critères : la validité, l’exactitude du contenu des connaissances représentées dans la carte et le degré de complexité (Novak & Canas, 2008) ; ces critères d’analyses proposés par les chercheurs se basent sur les théories d’apprentissage issues de la psychologie cognitive. Les cartes peuvent aussi être comparées à des cartes dites « expertes » élaborées par l’enseignant.
La conception des cartes ainsi que leurs contenus seront influencés par les objectifs d’utilisation visés. Ainsi, pour obtenir un portrait clair de l’utilisation de la carte conceptuelle dans un contexte donné, les objectifs d’utilisation et les raisons justifiant le choix d’utiliser la carte conceptuelle sont des informations essentielles. Par exemple, les cartes conceptuelles peuvent être utilisées pour l’étude de cas ou bien pour permettre la synthèse des connaissances dans un domaine précis, ou encore pour évaluer les apprentissages.
Les cartes conceptuelles peuvent être utilisées soit uniquement par l’enseignant pour organiser le contenu de son cours, soit uniquement par l’étudiant ou à la fois par les étudiants et les enseignants dans un même cours.
CONCLUSION
Enfin, la carte conceptuelle constitue un outil pédagogique qui, au premier abord peut avoir l’air d’un simple arrangement de mots en hiérarchie, mais quand on prend soins de comprendre ses fondements et de l’utiliser adéquatement, on commence à voir qu’une bonne carte conceptuelle est d’abord simple mais aussi élégamment complexe avec des significations profonde
Bibliographie
1. Clouzot, O., & Bloch, A. (2001). Apprendre autrement (éd. 2 éd). Paris: Editions d’organisation.
2. Delorme. (2004). Evaluer l’apprenant à l’aide des cartes conceptuelles. Belgique: Deboeck.
3. d’Ivernois, C. M. (2004, Novembre). Les cartes conceptuelles dans les formations en santé.
pédagogie médicale, 5(4), pp. 230-240.
4. Hay, D., & Kinchin, I. M. (2008, 1 1). Using concept mapping to measure learning quality.
Education-Training, 2(50), pp. 167-182.
5. Larue, C. (2005). Les stratégies d’apprentissage des étudianrts dans un cours de soins infirmiers utilisant l’apprentissage par problème. Montréal: Université de Montréal.
6. Michaud, J.-P., Marchand, C., Pignat , I.-B., & Runis, J. (2008, Septembre). Elaboration d’une carte conceptuelle en éducation thérapeutique avec un groupe de patients diabétiques : intérêts pédagogiques. Revue Education du patient et Enjeux de Santé, 26(1), p. 6.
7. Mongin, P., & Broeck, F. D. (2019). Enseigner autrement avec le Mind Mapping – Cartes mentales et conceptuelles (éd. 2 ). Malakoff, France: Dunod.
8. Novak, J., & Canas, J. A. (2008, Janvier 22). Les cartes conceptuelles – Théorie, Construction et usage. (S. Racine.Ph.D, Trad.) Pensacola, Institute for Human and Machine Cognition IHMC, Florida: Institut de développement de l’Entrepreneur et l’Entreprise Synergique IDEES.
9. Parmentier, J.-F., & Vicens, Q. (2019). Enseigner dans le supérieur-Méthodolgie et pédagogies actives (éd. 1). Malakoff, France: Dunod.
10. Perraudeau, M. (2006). Les stratégies d’apprentissage- Comment accompagner les élèves dans l’approppriation des savoirs. Paris, France: Armand Colin.
11. PLATTEAUX, H. (2003). La carte conceptuelle comme outil d’aide à la conception d’hypertexte. Récupéré sur centre NTE.
12. Rochette, A., BELISLE, M., LAFLAMME, A., DOUCET, M., CHAPUT, M., & FILLION,
- (2010). Etude descriptive de l’utilisation des cartes conceptuelles comme stratégie pédagogique en sciences de la santé. Pédagogie médicale, 11(2), 97-109.
13 smaptools. (s.d.). Récupéré sur http://cmapp.ihmc.us/docs/concept-map

DEFINITIONS
La gériatrie est une branche de la médecine destinée aux maladies qui touchent spécifiquement la personne âgée. C’est l’approche globale de ces pathologies multiples afin d’apporter des soins efficaces qui améliorent et allègent leur retentissement sur la qualité de vie. Suivre les indicateurs de suivi de santé pour détecter précocement toute anomalie
La gérontologie est l’étude du processus de vieillissement, de ses causes et de ses conséquences, analyse dans la globalité le phénomène du vieillissement. Son champ d’application est très large touchant l’architecture, la démographie, les moyens de la mobilité, l’économie, l’environnement, la sociologie et la psychologie. L’integration de toutes ces données pour comprendre les spécificités afin d’assurer la bienveillance, accompagner le cheminent du vieillissement et concourir pour le confort dans la vie.
La gériatrie et la gérontologie sont indissociables et complémentaires, l’objectif principal est de : bien-vieillir, en bonne santé et dans un meilleur confort.
- La géronto-technologie est la science consacrée à l’utilisation des moyens et des outils de la technologie au service de la santé, de la mobilité et de la communication pour soutenir, améliorer et accompagner le quotidien de la personne âgée : les portes clés connectés, la canne intelligente, les écrans intelligents et les télécommandes connectées recouvrent des dispositifs de stimulation la robotique,
- aides techniques à la motricité, les technologies d’interface, les outils de communication et la domotique.
- Si elles ont en commun d’améliorer les conditions de vie des personnes dépendantes et de faciliter les pratiques professionnelles ou informelles des aidants,
- il s’agit de réponses à des besoins très divers qui vont de l’isolement social aux troubles de la cognition et de la motricité, en passant par les problèmes de mobilité et d’angoisse des personnes âgées.
- Ce n’est qu’à partir de la fin des années 1990 que ce sous-secteur des gérontotechnologies a commencé à se structurer en tant que tel.
DEFINITION DE LA PERSONNE AGEE
L’âge définit la personne, s’associant au déclin fonctionnel progressif, à la vulnérabilité et l’accélération de la dégradation physique. Une notion a été introduite pour stratifier la personne âgée en : young old » (60-74 ans), les « old old » (75-84 ans) et les « oldest old » (85 ans et plus). Les chercheurs s’accordent sur l’âge de plus de 75 ans qui est considéré comme un tournant dans l’évolution de l’être humain :l’état de la santé se dégrade durablement, les vulnérabilités apparaissent, la vie sociale est moins intense et l’isolement ainsi que le retrait s’observent L’OMS propose une définition de la personne âgée à partir de 60 ans, avec des intervalles suivants : 60 – 75 ans, 75-85 ans, 85-95 ans , 95 et plus.
En Algérie, l’âge de 65 ans définit la personne âgée pour pouvoir bénéficier des aides sociales
Actuellement, il serait préférable de ne pas utiliser le terme de « vieux » ou « vieillard » mais les appellations de « sénior » ou « âgé » seraient plus appropriés. Toute personne ayant dépassé l’âge de 65 ans ne peut pas être considéré comme fragile ou vulnérable, nombreuses sont celles qui gardent la bonne santé, la perspicacité, la clairvoyance ; de ce fait uniquement une frange de cette catégorie présente des difficultés liées au vieillissement et necessite une attention particulière
LA NOTION D’AGISME
La notion d’âgisme a fait son apparition vers les années 60 du siècle dernier et reprise par la suite par l’QMS en 2021. L’âgisme se définit par la « discrimination fondée sur l’âge d’une personne ». L’âgisme apparaît lorsque l’âge est utilisé pour catégoriser et diviser les personnes d’une façon qui entraîne des préjudices, des désavantages ou des injustices, ou une érosion de la solidarité entre les générations. Régulièrement des campagnes de sensibilisation sont menées pour attirer l’attention sur cette discrimination.
LES METIERS EN RELATION AVEC LE VIEILLISSEMENT
De nombreux intervenants agissent en synergie pour la prise en charge de la personne âgée, ils sont nombreux, mais indispensables pour améliorer son quotidien :
1.Le gériatre médecin formé pour assurer le diagnostic, le traitements et le suivi de la personne âgée. 2.L’infirmier assure les soins primaires, surveille les constantes , apprécie l’évolution 3.L’aidant accompagne la personne âgée dans tous les domaines de la vie quotidienne : hygiène corporelle , repassage, préparation de la nourriture, lecture. 4.L’auxiliaire de vie assure les courses le paiement des redevances gestion des déplacements 5.L’assistante sociale évalue la situation et informe sur les droits de la personne âgée 6. L’animateur crée une atmosphère au sein d’un groupe de personnes âgées pour favoriser la communication et lutter contre l’isolement
LA NOTION DE « ZONES BLEUES »
Des questionnements sont soulevés par les démographes sur les causes de la longévité observées dans les populations. Il a été constaté que des régions du monde se démarquent connues par la longévité de leurs habitants. Cinq zones bleues ont été identifiées : la province sarde de Nuoro, l’île grecque d’Ikaria, l’île japonaise d’Okinawa, la péninsule de Nicoya au Costa Rica et Loma Linda en Californie. Les secrets de cette longévité sont : une activité physique régulière, un régime alimentaire à base de produits locaux et des liens intergénérationnels solides. Des études plus élargies devront être menées pour renforcer ces constations ou individualisées d’autres facteurs. tout ceux-ci pour le bien-être de nos séniors.
PERSPECTIVES
De nouveaux concepts sont introduits : bien vieillir, vieillir en santé, vieillissement réussi. Ils se réfèrent à une personne âgée préservant ses capacités mentales et physiques, autonome et est socialement actif. Actuellement, Les travaux de recherches s’orientent vers la compréhension des causes permettant la longévité et la préservation de la bonne santé.
Une bonne santé permet de mieux vivre les années gagnées en espérance de vie . Les possibilités offertes par l’augmentation de la longévité dépendent fortement d’un vieillissement en bonne santé. Les personnes qui vivent ces années supplémentaires en bonne santé et qui continuent à jouer un rôle actif et à faire partie intégrante de leur famille et de leur communauté renforcent la société. En revanche, si ces années supplémentaires sont marquées par une mauvaise santé, l’isolement social ou la dépendance aux soins, les conséquences pour les personnes âgées et pour la société seront bien plus négatives. Au total, gagné en espérance de vie est un bon indicateur de santé mais avoir une bonne santé c’est mieux.
L’OMS a lancé la décade 2020-2023 dite decade of healthy ageing c’est-à-dire décennie pour le vieillissement en bonne santé. Un programme a été établi . Le programme SIPA (soins integrés aux personnes âgées). Il est basé sur l’évaluation des capacités intrinsèques, définies comme étant l’ensemble des capacités physiques et mentales d’un individu, et les capacités fonctionnelles aui se définissent par l’association et l’interaction des capacités intrinsèques avec l’environnement dans lequel vit une personne.

Résume
la lombalgie ou mal de dos ou encore la lombosciatique sont des affections très fréquente dont la principale étiologie est l’hernie discale . c’est un véritable problème de santé publique.
Sa prise en charge est axée sur le traitement médical , la rééducation, et l’ hygiène de vie . Le traitement chirurgical est indiqué en cas de sciatique rebelle au traitement médical, ou déficitaire ou en cas d’installation d’un syndrome de la queue de cheval.
mots clés : Hernie Discale, Lombosciatique, Queue De Cheval , Scanner Lombosacré
I/ INTRODUCTION – DEFINITION
La névralgie dite sciatique se définit comme une douleur ressentie dans le territoire sensitif du nerf sciatique. C’est une affection fréquente dont la principale étiologie est l’hernie discale définissant ainsi la sciatique commune, s’opposant aux sciatiques symptomatiques qui sont rares.
La hernie discale est définit comme une saillie que fait un disque intervertébral dans le canal rachidien. (1 )
II/ INTERET DE LA QUESTION
-pathologie très fréquente
– handicaps la qualité de vie des patients
-causé par l’effort de soulèvement, le traumatisme direct et l’effort violent
– le traitement chirurgical de la hernie discale lombaire n’est pas toujours indiqué mais il est largement répandu
III/ RAPPEL ANATOMO-PHYSIOPATHOLOGIQUE (2 , 3)
Le disque intervertébral est situé entre les corps de vertèbres. son rôle consiste essentiellement en une fonction d’amortisseur et de transmission des pressions à chaque mouvement de la colonne
vertébrale et surtout lors d’un effort important
Il est avasculaire à l’état normal et se compose de deux parties :
– Le noyau central ou nucleus pulposus Situé au centre du disque
– L’anneau fibreux ou annulus fibrosus : C’est une structure fibreuse lamellaire blanchâtre, ferme et élastique
1.La dégénérescence discale :
le vieillissement disco-vertébral conduit a la détérioration discale .Le nucleus se déshydrate , il devient fibreux et se délimite de plus en plus de l’annulus et le taux de collagène augmente. A partir du nucleus, plus tardivement, vont se former des fissures radiales dont l’apparition semble coïncider avec les manifestations cliniques.
Les facteurs favorisants la dégénérescence discale sont :
• Les traumatismes importants.
• La surcharge pondérale qui agit probablement en modifiant la statique vertébrale.
• L’inégalité des membres inférieurs.
• Les anomalies de la courbure lombaire: la scoliose, et l’hyperlordose.
• Les anomalies structurales: la lombalisation de S1 et la sacralisation de L5.
• L’augmentation de la taille des apophyses transverses de L5.
• L’asymétrie des facettes articulaires.
• La spondylolyse et le spondylolisthésis.
2. La hernie discale :
Sur un disque vertébral dégénéré, la flexion-extension contrariée va comprimer le nucleus plus résistant qui tend à s’énucléer, le plus souvent vers l’arrière où le disque est moins épais et moins résistant.
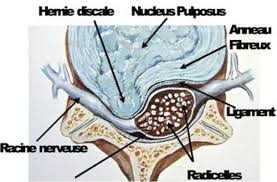
Figure 1 : Migration du nucleus pulposus en sous ligamentaire
Dans un premier stade, de durée plus ou moins longue, le nucleus refoulé va distendre l’anneau fibreux et repousser le ligament vertébral commun postérieur: c’est le stade de distension discale, qui s’exprime cliniquement par une lombalgie pure ou lombo-sacralgie.
Dans un deuxième stade, la distension par le nucleus de ce qui reste de l’anneau fibreux et du ligament vertébral commun postérieur va produire un bombement postérieur, souvent reporté sur les parties latérales de ce ligament : c’est le stade de protrusion discale. Le conflit disco radiculaire est alors déclenché.
Dans un troisième stade, l’anneau fibreux va céder, le séquestre fibrocartilagineux et une partie du nucleus vont être énuclées et venir faire hernie en se logeant en avant du ligament vertébral commun postérieur: c’est la séquestration discale. La hernie devient irréductible.
A ce stade comme au stade suivant, le conflit disco radiculaire peut être très aigu: c’est la sciatique hyperalgique. De même, l’ischémie radiculaire par compression peut survenir et entraîner alors un déficit moteur : c’est la forme paralysante.
Dans le quatrième stade, le ligament vertébral commun postérieur peut lui-même être perforé et le séquestre s’extériorise: c’est le stade d’exclusion discale, dont la symptomatologie et l’évolution varient en fonction du volume du séquestre.
3. La physiopathologie de la sciatique :
Concernant l’histoire naturelle de la Hernie Discale , l’analyse morphologique de la hernie indique que les hernies volumineuses et migrées tendent à se résorber spontanément plus souvent que les protrusions ou les petites hernies. Les changements du volume herniaire s’observent habituellement après six mois et correspondant généralement à une évolution clinique favorable. Des cytokines pro inflammatoires secrétées par les macrophages et les cellules endothéliales du tissu de granulation stimulent la production de collagénase et de stromélysine favorisant ainsi le processus de destruction du fragment discal dégénéré.
IV / DIAGNOSTIC CLINIQUE (4,5,6,7 )
Devant un patient qui consulte pour des lombosciatique; l’interrogatoire est un temps essentiel , il permet de préciser :
1 . Le mode de début :
• Début brusque : à la suite d’un facteur déclenchant ou suite à un traumatisme direct , les douleurs sont d’emblée en éclair et associées à une impotence fonctionnelle plus ou moins marquée.
• Début progressif : s’étalant sur quelques jours et succédant à un passé de lombalgies ou de lombago.
2 . La durée d’évolution :
C’est le temps écoulé entre l’apparition du premier signe et l’admission à l’hôpital.
il varie de quelques jours à plusieurs années , période durant laquelle les patients ont reçu diverses thérapeutiques,
3 . Le trajet radiculaire :
La sciatique se définit par une douleur radiculaire répartie selon :
* La topographie: intéressant la racine L5 ou la racine S1, parfois les deux, dite ainsi bi radiculaire, parfois la topographie est imprécise définissant les formes mal systématisées ou atypiques.
* Le côté atteint : pouvant être droit, gauche, bilatéral ou à bascule.
L’examen clinique est capitale, il permet d’affirmer la sciatique, mais aussi d’en suspecter l’origine discale et d’en déterminer la topographie et ce grâce à la recherche de deux syndromes importants pour le diagnostic positif .
1. Le Syndrome rachidien :
L’examen s’effectue sur un malade déshabillé et pieds nus, il se fait d’abord en position debout puis en décubitus dorsal .on recherche :
a. L’attitude antalgique :
Cette attitude s’observe sur deux plans :
– Sur le plan frontal : c’est une inflexion latérale qui peut être directe (du coté de la sciatique) ou croisée, (du côté opposé à la sciatique).
– Sur le plan sagittal, on peut voir une disparition de la lordose lombaire physiologique, voir une cyphose lombaire.
b. La raideur lombaire :
C’est la limitation de la mobilité rachidienne portant souvent sur la flexion, elle est appréciée par le calcul de l’indice de schober ou la «distance doigt sol » cette mesure est imprécise faisant intervenir de nombreux paramètres tels que la mobilité du rachis dorsal et lombaire haut, la mobilité des hanches et la longueur des membres supérieurs et inférieurs, et évalue l’intensité du syndrome rachidien plutôt que la raideur rachidienne .
c. Le signe de la sonnette :
D’une grande valeur étiologique et localisatrice, ce signe est recherché au mieux en décubitus ventral, il est dit positif lorsque la pression de la région para épineuse en l4-l5 ou l5-S1 peut réveiller ou exacerber la douleur radiculaire spontanée du territoire L5 ou S1.
Il est inconstant, permettant d’affirmer l’existence d’un conflit disco-radiculaire.
2. Le Syndrome radiculaire :
Le signe de Lasègue : L’élévation progressive des membres inférieurs en extension chez un patient en décubitus dorsal déclenche à partir d’un certain angle la douleur sciatique.
Il est dit controlatéral quand la flexion du membre inférieur controlatéral réveille la douleur du côté atteint, et bilatéral quand la douleur se reproduit des deux côtés
Le signe de Lasègue possède non seulement une bonne sensibilité, de l’ordre de 80%, pour prévoir une Hernie Discale, mais aussi pronostique, puisque sa régression est un critère de guérison.
L’ examen neurologique :
1. Les troubles de la motricité segmentaire :
Un déficit moteur sera apprécié par une cotation de force musculaire des fléchisseurs des orteils pour la racine (S1), du jambier antérieur, des péroniers latéraux et des extenseurs des orteils pour la racine L5.
On recherche un déficit qui peut être :
* Discret : faiblesse de la marche sur la pointe des pieds pour S1, sur les talons pour L5.
* Apparent : déterminant ainsi une sciatique paralysante avec un steppage à la marche en cas d’atteinte de L5.
L’installation des signes déficitaires traduit une souffrance radiculaire prolongée et pose un problème d’ordre thérapeutique pour une éventuelle récupération du déficit moteur
.2. Les troubles sensitifs :
Les troubles de la sensibilité consistent généralement en une hypoesthésie superficielle voire une anesthésie au niveau du territoire L5 ou S1 :
• Sur la face antéro externe de la jambe, le dos du pied et le gros orteil en cas d’atteinte L5.
• Sur le tendon d’Achille, le talon, la plante du pied lors d’une atteinte de S1.
3. Etudes des réflexes ostéo-tendineux :
L’abolition du réflexe achilléen, spécifique de la compression de la racine S1, est d’une grande valeur localisatrice mais non pronostique.
4. Les troubles génito sphinctériens :
Ils peuvent marquer le début d’un syndrome de la queue de cheval.
le tableau typique associe des troubles sensitivo moteurs, réflexes et génito-sphinctériens en rapport avec la souffrance des racines de la queue de cheval comprimés souvent par une volumineuse hernie discale
V / DIAGNOSTIC PARACLINIQUES (8 ,9 )
ils sont nécessaire pour la confirmation d’un diagnostic fortement suspecté à l’étape clinique.
1. Explorations neuroradiologiques :
.1. La Radiographie standard :
l’intérêt serait l’élimination de toute pathologie pouvant prêter confusion avec une sciatique par hernie discale notamment tumorale ou infectieuse.
2. La tomodensitométrie (TDM) :
c’est l’examen de première intention dans l exploration de la lombosciatique , il permet de poser le diagnostic de la hernie discale, de préciser son siège, de son volume, et sa migration
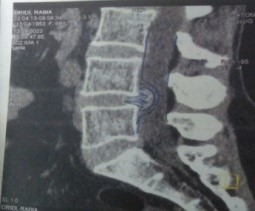
Figure2 : Image TDM Lombosciatique montrant une volumineuse HD L4L5
3. L’imagerie par résonance magnétique (IRM) :
elle est indiquée s’ il existe une discordance radio clinique ou une association à d’ autres signes neurologiques ;elle permet aussi en outre une analyse des migrations herniaires et de différencier, en postopératoire, la fibrose épidurale d’une éventuelle récidive de la hernie discale.

Figure 3 : Image IRM montrant une hernie discale a migration descendante en L5S1
2. Explorations neurophysiologiques :
*Electromyogramme ( EMG ) :
L’électromyogramme n’a pas d’intérêt pour la décision thérapeutique chirurgicale car la souffrance électrique n’a aucun parallélisme avec l’évolution clinique .
il a un intérêt en cas de discordance radio clinique, et permet de préciser le niveau de souffrance radiculaire, aussi différencier une neuropathie diabétique ou autres de souffrance rachidienne par hernie discale.
VI/ PRISE EN CHARGE THERAPEUTIQUE
1. Traitement Médical ( 10,11):
le traitement de la hernie discale débute par un traitement médical. Plus de 80 % d’entre elles vont guérir avec ce traitement en moins de 6 à 8 semaines.
Le traitement comporte :
* Un Repos au LIT et le port d’un Lombostat , peut mettre au repos le rachis lombaire plus par une action dissuasive que par une réelle immobilisation
* Association des antalgiques , des anti-inflammatoires non stéroïdiens.
* Les infiltrations corticoïdes en épidurale par voie inter épineuse qui permettent d’obtenir un effet anti-inflammatoire local avec amélioration à court ou à moyen terme.
* Les manipulations vertébrales : sont des gestes qui ont pour but le relâchement de la contracture musculaire, néanmoins pour la plupart des auteurs ces manipulations sont contre indiquées face à une sciatique d’évolution récente avec risque d’aggravation de la symptomatologie
* La rééducation est contre-indiquée à la phase aigue de la radiculalgie.
elle associe surtout l’apprentissage des règles posturales et l’acquisition de la maitrise du positionnement pelvien, qui sera entreprise], afin d’obtenir une bonne antalgie
2. Traitements percutanés : ( 12, 13 ,14 ,15)
Les techniques percutanées intra discales ont été développées dans le but de proposer un traitement des lombosciatiques discales plus efficace que les infiltrations épidurales mais moins agressif que la chirurgie. Il s’agit de la nucléolyse d’action physicochimique et de la nucléotomie d’action physique .
2.1. la nucléolyse :
a. Utilisation du discogel :
Le discogel est un dispositif médical intra discal de classe III composé d’éthanol gélifié associé à du tungstène en suspension, utilisé comme produit de nucléolyse. Il est injecté dans le nucleus pulposus, ce qui diminue la pression intra-discale. .
b. La Chimionucléolyse par chymopapaine :
La nucléolyse consiste à injecter en intra discale sous anesthésie générale ou neuroleptanalgésie une enzyme protéolytique, la chymopapaine. Celle-ci hydrolyse électivement les protéoglycanes du nucleus et provoque sa déshydratation entraînant une baisse de la pression et du volume du disque transmise à l’ HD sous réserve qu’elle ne soit pas exclue.
c. La nucléolyse au laser :
La procédure se rapproche de celle utilisée pour la chimionucléolyse, se fait sous contrôle scanographique et scopique , elle a pour but de diminuer la pression intra discale par vaporisation tissulaire et par effet photothermique d’une partie du nucleus .
d. La nucléolyse à l’alcool :
L’alcool agit comme agent déshydratant entraînant une perte en eau du disque et de la hernie avec diminution de leur volume et de la contrainte radiculaire.
2.2. La nucléotomie percutanée (NPC) :
C’est L’ablation par voie postéro latérale extra canalaire, de fragments du nucleus pulposus. Le but étant de réduire le conflit mécanique sur la racine en diminuant la pression discale.
3. Traitement Chirurgical : (16 )
Trouve son indication devant :
– une sciatique ne cède pas malgré un traitement médical bien conduit ou qu’elle récidive de façon itérative avec retentissement socioprofessionnel.
– les formes hyperalgiques,
– les formes paralysantes et avec Syndrome de la Queue de Cheval
3.1. La chirurgie classique
L’indication opératoire doit être correctement posée. l’abord de la hernie discale lombaire est postérieur et la position de choix du malade est le Genu-pectoral,
les objectifs à atteindre doivent être :
– Le curetage du disque le plus complet possible.
– La libération de la racine comprimée ou œdématiée .
– La prévention d’une récidive par un séquestre discal.
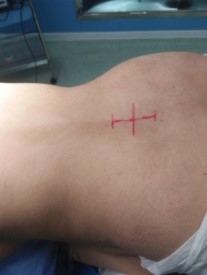
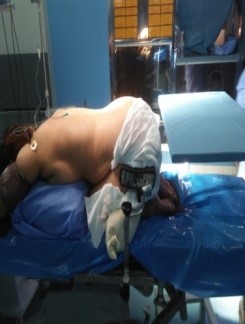
Figure 4 : Image qui montre la position en Genu pectoral du malade et le repérage cutanée
En post opératoire , il est conseillé aux opérés d’éviter :
– Le port d’objets lourds.
– La station debout prolongée.
– Les flexions extensions du tronc.
– Une rééducation douce et progressive qui consiste en un contrôle postural et un développement régulier et progressif de la qualité de la sangle abdominale et des muscles para vertébraux .
b. Les complications post opératoires peuvent survenir a type 🙁 17)
– d’infection du site opératoire
– de méningite
– de spondylodiscite postopératoires
– de fibrose péridurale post opératoires
– de fistule du liquide céphalo-spinal (LCS)
– des hématomes de la paroi ou de la cavité opératoire .
l’évolution peut se faire soit vers une Amélioration de la symptomatologie avec Récupération du déficit neurologique. ou des lombalgies résiduelles ne gênant pas le malade ou état stationnaire ou Persistance de la douleur handicapant le malade
Devant la réapparition des douleurs sur le même trajet que les précédentes lombosciatiques, Dans ce cas il faut évoquer :
– La reprise douloureuse d’une hernie persistante.
– La fibrose épidurale engainant la racine correspondante.
– La récidive herniaire : Une difficulté fréquente et grave qui se pose , plusieurs explications peuvent être avancées devant ce taux de ré intervention notamment:
– L’absence d’une rééducation rachidienne douce et progressive post thérapeutique visant le contrôle postural et le développement de la sangle abdominale et des muscles para vertébraux.
– Les efforts brutaux.
– Le port d’objets lourds.
– L’absence d’adaptation au travail.
– modalité de dissectomie,
Néanmoins les ré-interventions semblent donner de bons résultats principalement dans les récidives herniaires. (18 ,19)
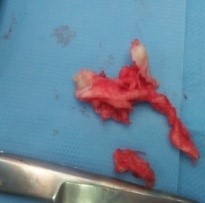

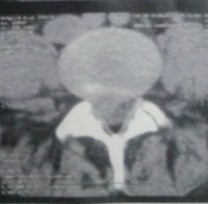
Figure 5 : Aspect du disque d ‘une volumineuse hernie discale en L4L5 apres l’exèrese chirurgicale
3.2. La dissectomie micro-endoscopique (20 , 21) :
l ‘endoscopie a évolué en neurochirurgie et a trouvé ses indications en matière de hernie discale ,ainsi Les indications de la dissectomie sous-endoscopie sont les mêmes que celles du traitement chirurgical classique
CONCLUSION
Les hernies discales lombaires constituent un véritable problème de santé publique. Malgré le progrès réalisé dans sa prise en charge ,elles continuent toujours d’ être parmi les causes majeures d’invalidité pour le patient et pour la société .
Sa prise en charge est axée sur le traitement médical ,la rééducation, et une hygiène de vie .Le traitement chirurgical n’est indiqué qu’en cas de sciatique rebelle au traitement médical, ou compliquée d’un déficit ou l’installation d’un syndrome de la queue de cheval.
BIBLIOGRAPHIE
1 /Hajjaji-Hassouni N : Les sciatiques. Journal du praticien –tome XII-N 3-p : 13-16, Janvier 2002.
2 /Ranou F, Poiraudeau S, Mayoux-Benhamou M, Revel M Disque intervertébral et structures voisines de la colonne lombaire : anatomie, biologie, physiologie et biomécanique. Encyl Med Chir, Rhumatologie orthopédie (1) 2004, 15-840-A-10.
3 /. Revel. M Disque intervertébral et structures voisines de la colonne lombaire: anatomie, biologie, physiologie et biomécanique. Encyl Med Chir, Rhumatologie orthopédie (1) 2004 :487 –507
4 /. Zufferey P, Cedrashi Ch, Vischer Tl Prise en charge hospitalière chez des patients lombalgiques: Facteurs prédictifs de l’évolution à deux ans. Rev Rhum, 1998, 65,5 :364-354.
5/. Revel M Sciatiques et autres lomboradiculalgies discales. Encycl Méd Chir, Appareil locomoteur, 15-840-D-10.
6 /Chazerain P, Kaiin M.F Sémiologie des sciatiques discales et non discales. Cahiers d’enseignement de la SOFCOT, Lombalgies et lombosciatiques-1997 : 37-43
7 /LENA SHAHBANDAR, JOEL PRESS Diagnosis And Nonoperative Management Of Lumbar Disk Herniation.Oper Tech Sports Med, 2005, 13: 114-121
8 /. Cotten A, Ludig T, Blum A Imagerie du rachis lombaire. J. Radiol 183 -N° 9-C2-sept 2002, 1149-1159.
9/WYBIER M Imagerie des hernies discales lombaires. Rev Rhum, 1996, 63, 2:161–170
10 /. A. Blamoutier, J.-C. Le Huec Hernie discale lombaire : diagnostic et traitement L’arthroscopie Publié January 1, 2015. Pages 164-172. © 2015.
11 /Palazzo E, Kahn Mf Sciatique. Traitements non chirurgicaux des sciatiques discales. Rev. Prat, 1992, 42, 5:573-578
12 /Mochida J, Toh E, Nomura T, Nishimura K The risks and benefits of percutanueous nucleotomy of lumbar disk herniation Bone Joint Surg, 2001 , 83 : 501-505
13 /A. Kelekis, D.K. Filippiadis. Percutaneous treatment of cervical and lumbar herniated disc. Eur J Radiol 2014.
14 /BontouxD, Alcalay M, Debiais F, et al. Traitement des hernies discales par injec-tion intradiscale de chymopapaïne et d’hexacétonidede triamcinolone. Étude comparative de 80cas. Rev Rhumatol 1990;57:327–31
15 /. Riquelme C, Tournade A, Cerfon J .F Efficacité de la chimionucléolyse lombaire dans le traitement des hernies foraminales et extra-foraminales. J. neuroradiol, vol 26 -n° 1 -mars 1999, p. 35–35
16 /Lot G. Cophignon J. Les techniques chirurgicales. Cahiers d’enseignement de la SOFCOT .lombosciatique-P 146-157, 1997
17/. Abramovitz Jn Complications of surgery for discogenic disease of spine Neurosug, Clin North Am 1993, 4:167-176
18 /Li-Yang Dai, Phd, Qing Zhou, Wei–Fang Yao, Lei Shen Recurent lmbar disc herniation after discectomy: outcome of repeat Discectomy SurgNeurol 64 (2005) 226–231
19 /Deplas Adeline Les vrais résultats du traitement chirurgical de la sciatique par hernie discale Revue de Rhumatologie 71 (2004), S109 -S111
20 /. Destandau J. A Special device for endoscopic surgery of lumbar disc herniation. Neurol Res 1999; 21:39–
21/. Righesso O, Falavigna A, Avanzi O. Comparison of open discectomy with microendoscopic discectomy in lumbar disc herniations: results of a randomized controlled trial. Neurosurgery 2007; 61:545–9.

I-Introduction
Les troubles les plus fréquents sont la démence, principalement la maladie d’Alzheimer, la dépression et la confusion mentale.
Ces pathologies se manifestent en général séparément comme elles peuvent s’intriquer chez le même patient, l’une révélant l’autre ou la compliquant, posant alors, de sérieux problèmes de distinction et de pronostic.
II- Les troubles confusionnels
1-Généralités
La confusion mentale une véritable urgence gériatrique dont le pronostic dépend de la précocité du diagnostic et du traitement étiologique entrepris.
La prévalence chez le sujet âgé, varie de 20 à 50 %. Chez les personnes âgées hospitalisées, la prévalence de la confusion mentale se situe de 5 à 18 %.
2-Le tableau clinique : La confusion mentale est un syndrome caractérisé par :
-L’obnubilation de la conscience : Il s’agit d’un symptôme-clé fait de la perturbation de la conscience avec diminution de la capacité à focaliser, soutenir l’attention.
-La désorientation : La désorientation dans le temps est habituellement la première à se manifester.
-L’onirisme :Le délire onirique est assimilé à un état de rêve éveillé immédiatement vécu et agi. Le contenu du délire est désagréable et terrifiant (visions d’animaux effrayants).
-Un syndrome physique : altération de l’état général avec des signes de déshydratation et de dénutrition, en particulier de la fièvre ou hypothermie, une oligurie, une langue saburrale, une anorexie, une constipation et des sueurs, etc.
3-Le Diagnostic : Est basé sur -l’interrogatoire qui mettra en évidence le début aigu des troubles, -l’examen clinique à la recherche de pathologies somatiques-et les examens complémentaires. Trois éléments sont importants : La fluctuation des troubles, l’aggravation vespérale et la perplexité anxieuse.
4-Les causes de la confusion : Sont multiples et doivent être minutieusement recherchées:
– Causes infectieuses :
chez le sujet âgé, les causes infectieuses les plus fréquentes sont les pneumonies, les infections urinaires, les méningites et les septicémies.
– Causes iatrogènes : surtout les psychotropes.
– Causes cardiovasculaires : Syndrome coronaire aigu, trouble du rythme ou de la conduction, embolie pulmonaire, état de choc.
-Causes neurologiques : Accident vasculaire cérébral, hématome sous-dural, hémorragie méningée, épilepsie (per ou postcritique), traumatisme crânien, encéphalopathie carentielle, tumeur cérébrale.
– Causes métaboliques et endocriniennes : acidocétose, dysthyroïdies, hypoglycémie, hyponatrémie
– Causes toxiques : L’alcool, les drogues
– Autres causes : Douleurs aiguës, fièvre isolée, , privation de sommeil, cancers,, coup de chaleur,
5-Traitement
Après l’identification et le traitement des facteurs causaux, l’évolution est le plus souvent favorable, les symptômes rétrocèdent habituellement en 3 à 7 jours, sans séquelles et avec une amnésie totale de l’épisode critique. L’évolution mortelle est exceptionnelle.
Le traitement d’un sujet âgé confus impose l’hospitalisation dans un environnement tranquille, il est dominé par la réhydratation et les soins de nursing.
III- Les démences
1-Généralités, définition
La démence est une pathologie fréquente chez le sujet âgé. Elle se définit par une altération globale, progressive, et acquise des fonctions intellectuelles, associée secondairement à un déclin des autres domaines cognitifs, responsable d’une diminution des capacités d’autonomie dans la vie quotidienne.
La forme la plus commune et la plus fréquentes de démences est la maladie d’Alzheimer (environ 75% des cas).
On estime que 1 % de la population âgée de 60 ans et 30 % de la population âgée de plus de 85 ans sont atteints de la MA. Le principal facteur de risque de la maladie est l’âge, suivi des facteurs héréditaires et des pathologies métaboliques (Diabète, HTA).
2-Les signes cliniques de la maladie : s’installent progressivement et sont dominés par :
Les troubles de la mémoire sont au premier plan, et intéressent au premier lieu le passé récent, le sujet ne sait plus où il a rangé ses papiers, ses affaires, il oublie les évènements récents, la date, le jour, la semaine, le mois. Ces troubles alertent l’entourage, qui est le plus souvent à l’origine de la consultation.
La désorientation est précoce, le patient se perd et erre dans les lieux non familiers puis dans son quartier, et finalement dans son propre domicile.
Le trouble du langage se manifeste par un manque de mots en langage spontané et en dénomination, les troubles de la lecture et de la compréhension sont plus tardifs.
Le patient devient incapable de réaliser les gestes de la vie courante comme le toilettage ou l’habillage, et de reconnaitre les visages familiers.
L’anxiété et la dépression sont fréquentes dès le début de la maladie, et peuvent s’observer à tout moment de son évolution. L’agitation et l’agressivité se manifestent par des attitudes opposantes, menaçantes, ou des cris et injures.
Les idées délirantes, quant à elles, se manifestent par des fausses croyances, en particulier de vol et d’infidélité, des fausses reconnaissances. Les hallucinations, lorsqu’elles surviennent, sont visuelles et surviennent dans des stades sévères de la maladie.
3-Le diagnostic est clinique, l’examen physique est normal, un bilan biologique est indispensable. L’imagerie cérébrale permet d’éliminer une affection neurologique focale et de mettre en évidence l’atrophie des régions hippocampiques, dont la précocité est une caractéristique de la maladie d’Alzheimer.
4-Le diagnostic différentiel de la maladie d’Alzheimer se fait essentiellement avec :
-Les troubles mnésiques associés à l’âge,
-La dépression, fréquente chez le sujet âgé, peut simuler une démence.
5-Le traitement : est symptomatiques
Le soutien du patient et de l’entourage est indispensable car 75 % des patients vivent à leur domicile et sont le plus souvent soignés par un proche.71 % des aidants présentent une dépression et 50 % un excès de fatigue.
Quand la maladie est évoluée, il est important de sensibiliser les familles des dangers possibles (accès au robinet de gaz et aux produits ménagers toxiques, comportement d’errance avec pseudo fugue). La mise en place d’aides au domicile (aide-ménagères, auxiliaire de vie, portage des repas). Ainsi que des démarches de protection de biens pourront être envisagées si nécessaire.
IV-La dépression
1-Généralités
C’est la pathologie mentale la plus fréquente chez le sujet âgé puisqu’elle est retrouvée chez un tiers des sujets âgés, elle est souvent méconnue, ou sous-estimée, donc insuffisamment diagnostiquée et traitée.
Généralement, les symptômes dépressifs décrits chez le sujet jeune peuvent aussi être observés chez la personne âgée.
2-La séméiologie de la dépression correspond à l’association de trois grands symptômes :
-Une humeur triste ;
-un ralentissement psychomoteur
-et des signes somatiques associés.
Le dépressif âgé se plaint d’une fatigue qui demeure un des symptômes les plus communs, d’un manque d’énergie, de désespoir, d’une incapacité à prendre du plaisir à une quelconque activité, d’un sentiment de pessimisme et de colère contre lui-même.
Le ralentissement psychomoteur est plus difficile à apprécier chez le sujet âgé dont les aptitudes physiques sont souvent diminuées. Cependant, les symptômes les plus apparents et les plus visibles ne font pas d’emblée orienter vers une dépression, mais plutôt vers les pathologies somatiques. La dépression se manifeste alors, sous différentes formes :
-La forme avec masque somatique : préoccupations hypocondriaques, céphalées, épigastralgies, fatigue, constipation, etc.
-Forme hostile : Le sujet âgé devient irritable, coléreux et hostile à son entourage.
-Forme anxieuse : Le sujet se plaint d’angoisses inexpliquées, de peur de sortir ou de rester tout seul, et développe une dépendance croissante à son entourage.
-Forme démentielle : Le sujet âgé peut présenter des troubles de la mémoire avec des oublis fréquents, ne reconnait plus certaines choses ou personnes.
– les formes avec plainte mnésique : Se manifestent par le sentiment de perdre la mémoire.
Le suicide chez le sujet âgé est extrêmement fréquent. Son taux est plus de deux fois supérieur à celui observé dans la population générale, d’où l’importance de rechercher activement les idées suicidaires lors de l’entretien.
3-Le diagnostic de dépression est avant tout clinique et se base sur l’entretien devant faire chercher les points cités plus haut. Toutefois, l’utilisation d’échelles d’évaluation peut être une aide au dépistage de la dépression.
4-Le traitement
L’hospitalisation trouve son indication en cas de risque de suicide, dans les dépressions délirantes et en cas d’anorexie et d’altération de l’état général. Mais la plupart des dépressions sont traitées en ambulatoire.
Le traitement de la dépression de la personne âgée comporte quelques spécifiques car le patient âgé présente :
-davantage de comorbidité avec les maladies physiques,
V-Conclusion
Même si la psychogériatrie a considérablement évolué ces dernières décennies, il reste cependant beaucoup à faire dans la compréhension et prise en charge des troubles psychiques chez le sujet âgé. Ces pathologies sont loin d’être rares, d’expression essentiellement somatique, souvent méconnues et mal traitées car souvent rattachées à tort au vieillissement.
La pathologie dépressive est fréquente et souvent masquée, dont les conséquences sont parfois dramatiques. La confusion doit faire rechercher une origine organique, la démence, notamment la maladie d’Alzheimer du fait de sa fréquence, constitue un véritable problème de santé publique.