
Œuvrer pour que les individus malades ne souffrent pas des différences qui sont les leurs par rapport à une norme sociale, est le but ultime de la médecine dans sa globalité. Cette discipline, en pleine évolution et expansion, offre des résultats rapides relevant du registre de la guérison.
Ce but s’inscrit dans la complexité et dans l’aléatoire qui caractérise la vie de chacun et ne peut être atteint sans un « projet de soin » réaliste et fédérateur.
Cet espace est un regard qui témoigne de l’intérêt réel que l’on porte à l’autre et est, ainsi capable de détecter de multiples facettes qui constituent l’action de «prendre soin » de quelqu’un dans sa situation particulière.
Le but que nous poursuivons est de prendre soin du patient et de ses proches qui vivent une situation particulière, source d’inquiétude, de stress, voire de souffrance. c’est chercher à donner du sens aux moyens spécifiques dont nous disposons de par nos fonctions et qualifications.
Ce sens, c’est la valeur ajoutée aux actes qui composent le métier quelque soit le degré de complexité de ces actes. Ces derniers s’expriment par un accueil attentif et personnalisé, par un geste, une technique, un regard, une écoute, un sourire, un accompagnement, un comportement adapté et chaleureux ou tous les éléments témoignent de nos connaissances et de l’intérêt que l’on porte aux personnes soignées et du souci de répondre à leurs attentes avec rigueur, souplesse et créativité.
De telles exigences et le professionnalisme qui y est associé nécessitent des temps forts d’échanges, de réflexion et de formation
Cette revue est un maillon incontournable dans le processus de soin. Le défi est de taille et passionnant. Il s’inscrit dans la responsabilité professionnelle de tous ceux qui ont choisi la santé pour secteur d’activité.
La simplicité des mots chargés de sens donnera une autre dimension au travail des soignants et témoignent des valeurs que ces soignants apportent véritablement en eux.

Sommaire
- Introduction
- Aliments interdits
- Aliments déconseillés
- Régime spécial DT2
- Antioxydants
- Conseils pratiques
- Conclusion
- Bibliographie
Résumé
Les traitements et le régime alimentaire à adopter pour un diabétique de type 2, n’est pas toujours le même L’objectif du traitement est une normalisation de la glycémie. Lorsque l’on est diabétique de type 2, il est essentiel d’avoir un régime alimentaire équilibré et varié pour éviter les variations fortes de glycémie.
Quand on est diabétique, sachez qu’aucun aliment n’est à bannir de son régime. Suivez les recommandations d’une alimentation variée et équilibrée en mangeant de tout, en quantité raisonnable.
Les aliments ayant des profils nutritionnels intéressants, comme les fruits, les légumes et les produits laitiers, sont cependant à privilégier pour optimiser votre régime.
Mots Clés
Diabète de type 2, régime, nutrition, antioxydants, index glycémique bas. Bonnes pratiques
Introduction
Le régime pour le diabète de type 2 permet de combler les besoins nutritionnels, de contrôler la glycémie, de prévenir le risque de maladies associées et de l’hypoglycémie. D’une façon générale il faut choisir les aliments à indice glycémique bas ; de Consommer des fibres alimentaires, de favoriser les graisses de bonne qualité, d’éviter le sucre ajouté afin de Prévenir les maladies cardiovasculaires sachant que Plusieurs facteurs comme, l’âge, le sexe, le poids, les traitements, etc. peuvent influencer certaines recommandations alimentaires.
Aliments interdits :
Certains aliments sont à éviter, car ils augmentent le risque d’hyperglycémie, la prise de poids, l’élévation du taux de lipides sanguin et donc le risque de maladies cardiovasculaires à long terme. Le contrôle de l’apport en glucides est important dans le cadre d’un régime pour diabétique car les glucides sont présents naturellement dans les aliments (fruits, laitages, féculents, etc.) mais peuvent aussi être ajoutés. Notamment dans les produits Industriels, les sucres ajoutés sous forme de saccharose, glucose, fructose, dextrose, sirops, etc. Tous ces sucres ajoutés doivent être consommés avec modération.de part qu’ils sont peu nutritifs et provoquent de grandes variations de la glycémie.il est déconseiller de consommer plus de 10% des calories totales sous forme de sucres ajoutés, si la glycémie est stable.et plus de 5%, si la glycémie est instable, comme aliments riches en sucres surajoutes on peut citer :
Les céréales du petit-déjeuner, les yaourts sucrés ; les vinaigrettes et sauces les Condiments ; les barres de céréales les Biscuits et gâteaux, les confitures, gelées et les pâtes à tartiner.
Parmi les aliments féculents les plus connus comme le pain et les aliments céréaliers tels que le Riz, la semoule, pâtes, le blé, le maïs, certaines céréales du petit-déjeuner certains sont interdits comme, la semoule le maïs, le boulgour le sarrasin; l’avoine et le millet ,mais le plus sain des féculents et qui est à privilégier sont les pates car de part qu’ils sont riche en fibres , ils limitent le stockage des graisses et apportent de l’énergie grâce à leurs fortes teneurs en sucres lents. Les légumes secs et légumineuses sont à consommer prudemment comme les : haricots blancs et rouges, lentilles, flageolets, fèves, pois chiche, les pommes de terre. Pour ce qui est des acides gras saturés (AGS) ; il faut Choisir les formages et les viandes maigres et limiter le beurre et la crème. Il faut apprendre à bien lire les étiquettes afin d’éviter les produits riches en graisses saturées et trans.et surtout consommer les aliments riches en Oméga-6 avec modération.
Aliments déconseillés :
Les sources de gras à éviter, dans l’alimentation sont les huiles végétales hydrogénées : la beure ; la crème les fromages, les viandes grasses et charcuteries, les huiles de pépins de raisin de sésame de tournesol et de maïs, sils sont consommés en excès ils vont s’oxyder et créer une élévation de la glycémie à jeun.
Autres aliments déconseillés dans le régime diabétique :tels que les fritures et panures, le sel ,et les boissons sucrées, les aliments industriels qui apportent une proportion importante de sucres ajoutés et de graisses saturées favorisent la prise de poids : et ils ont un effet négatif sur la glycémie et le taux de lipides sanguin. C’est pour cela qu’il est recommandé de cuisiner au maximum ses propres plats et d’éviter les plats préparés et les aliments industriels.
Le Fructose occupe une place particulière du fait qu’il produit une réponse insulinique plus faible que le saccharose ou l’amidon, quand il est administré en grande quantité, il est à l’origine d’une hausse du taux de triglycérides dans le sang. Il doit être consommé au quotidien. Au maximum 60 g par jour il est retrouvé dans certains Aliments (fruits, miel, etc.), dans certains boissons (jus de fruits surtout) mais aussi dans les produits transformés sous forme de sirop de glucose-fructose. Par contre l’alcool est à Consommer avec modération, pendant le repas, il est toléré de prendre 1 verre par jour chez la femme et 2 verres par jours chez l’homme si la glycémie est bien équilibrée, car il ya un risque d’hypoglycémie surtout si le sujet est sous insuline ou des sulfamides hypoglycémiants
Régime spécial du diabète de type 2(DT2)
Les différents régimes alimentaires chez le diabétique sont résumés dans les tableaux 1 et 2 ci-dessous
Tableau (1) : Menu type d’un jour-Femme diabétique-1700 kcal
| Matin | Petit-déjeuner Amsterdam (orange, pain de blé entier, beurre d’arachide et lait) |
| Collation | Yaourt et granola |
| Midi | Potage aux carottes parfumé au cari (fait à l’avance), Salade de lentilles et tomates 4 à la menthe et une tranche de pain (blé entier) |
| Collation | Amandes |
| Soir | Filets de sole à la florentine et Orge pilaf, Fromage, une tranche de pain (blé entier) et Salade de petits fruits |
Tableau (2) : Menu type d’un jour -Homme diabétique–2100 kcal
| Matin | Petit-déjeuner Boston (porridge, pain de blé entier, fromage, banane et lait) |
| Collation | Pomme et amandes |
| Midi | Thon mi-cuit en salade, 2 tranches de pain (blé entier), Petit soufflé aux poires et 1 verre de lait écrémé 0 % |
| Collation | Tartina de beurre d’arachide |
| Soir | Salade crémeuse de chou, 1 tranche de pain (blé entier), Brochettes de poulet « shish taouk », Boulgour étuvé et Salade tricolore de fruits |
Aliments à indice glycémique (IG) faible
Il faut toujours prendre en considération les index glycémiques des aliments qui ont un grand bénéfice dans le cadre du régime pour le diabétique. Ces alimentations avec un index glycémique très bas (tableau 3) permet un meilleur control métabolique et un meilleur taux de lipides sanguins ceux-là été confirmé par deux metanalyses. Par ailleurs les aliments riches en oméga-3 d’origine marine diminuent le risque de maladie cardiovasculaire chez les diabétiques, et diminuent le taux de concentration de triglycérides sanguins, dans cette option la consommation du poisson baissent le risque d’apparition du diabète ou d’intolérance au glucose, et de cette faite on privilégie la consommation régulière de poisson aux substituts à base d’huiles de poisson. Certaines sociétés savantes comme L’American Heart Association recommande aux patients atteints de pathologies cardiovasculaires de consommer 1g d’oméga 3 (EPA et DHA) par jour qui correspond à 3 portions de 150g poisson gras par/ semaine. on recommande de consommer les poissons gras les plus riches en oméga- 3 sont comme : maquereau, saumon atlantique, truite, hareng, flétan, sardines en conserve, crevettes, morue, pétoncles et aussi les fibres alimentaires solubles qui ralentissent la vidange gastrique retardent l’absorption du glucose ,améliorent la glycémie après le repas et diminuent le taux de lipides sanguin car les diabétiques de type 2 sont sujets à l’hypercholestérolémie et donc diminuent le risque de survenue DT 2. Ainsi il est conseillé de consommer entre 25 et 50g de fibres dans le cadre
de l’alimentation pour diabétique sachant que Ces sources de fibres doivent être consommées en même temps que les glucides lors du repas (Tableau 4).
Tableau 3 : Catégories d’aliments en fonction des IG
| Catégories d’aliments | IG bas ≤55 | IG moyen (56 à 69) | IG élevé ≥70 |
| Ins | Pain à grains entiers | Pain de blé complet Pain de seigle Pain pita | Pain blanc Pain à bagel et à burger |
| Céréales | All Bran Son d’avoine Céréales avec psyllium | Gruau | Flocons de son Flocon de maïs Riz soufflé |
| Produits céréaliers | Orge Boulgour Pâtes al dente Riz étuvé | Riz asmati Riz brun Couscous | Riz à grain court |
| Autres | Patate douce Pois chiches Haricots rouges Fèves | Pommes de terre à l’eau Maïs soufflé, Pois | Pommes de terre au four Biscuits apéritifs |
Tableau 4 : Principales sources de fibres solubles
| Catégorie d’aliments | Exemples d’aliments | Portions à consommer par/j |
| Pains et féculents | Son d’avoine Céréales d’avoine Pain de son d’avoine Orge cuit Quinoa Pain de seigle | 1 à 2 |
| Légumes | Navets Asperges Brocolis Choux de Bruxelles Haricots verts Oignon Patates douces Artichaut | 1 |
| Fruits | Abricots secs Mangue Orange Pamplemousse Pêche poire Pomme | 1 |
| Suppléments en fibres | Psyllium (1 cuillère à soupe dans un verre d’eau) | 1 |
Antioxydants :
Le Diabète contribue à l’activité des oxydants, et des radicaux libres, pour contrecarrer ce phénomène ; il faut consommer les aliments riches en antioxydants, qui sont les fruits et légumes (Tableau5) ; les protéines maigres qui inhibent les dommages causés par la glycation ((réaction entre glucose et protéines) à l’origine de complications telles que l’artériosclérose, l’insuffisance rénale, la rétinopathie diabétique, etc. Les chercheurs ces dernières années ont intégré le psyllium ou du son d’avoine dans l’alimentation pour le diabétique ,comme le consommer au moment des repas dans un grand verre d’eau, Manger des céréales enrichies en psyllium et l’ajouter dans les recettes de pâtisseries, le mélanger à du yaourt et des céréales pour un dessert gourmand et ajouter un peu de son d’avoine dans les recettes classiques (chapelure, sauces, etc.).
Tableau 5 : Aliments riches en antioxydant
| Fruits | Légumes |
| Bleuet Canneberge Mûre Framboise Fraise Pomme Cerise Prune Avocat Poire | Artichaut Poivron Chou rouge Asperge Oignon Patate douce Radis Épinard Aubergine Brocoli |
Les aliments conseillés en fonction des taux des glycémies (Tableau 6)
| Glycémie ‘mol/l | Alimentations conseillées |
| En dessous de 7 | Lait et céréales peu sucrées Yaourt et fruit Fromage et fruit Fruit et poignée d’oléagineux |
| Entre 7 et 10 | 1 verre de lait Yaourt Fromage Poignée d’oléagineux |
| Au-dessus de 10 | Aucune |
Tableau 6 : Taux de glycémie à connaître en cas de diabète
Conseils pratiques :
Sur le plan pratique les habitudes de vie à adopter pour conjuguer le diabète et alimentation saine , il est très conseillé d’ajouter du son d’avoine dans les céréales, yaourts et plats , prendre l’habitude de saupoudrer les plats et desserts de graines de lin moulues, riches en Oméga 3 et choisir des féculents complets et remplacer la viande par des légumineuses qui contiennent des glucides naturels, des fibres
et des protéines. Le mieux c’est d’avoir à sa disposition des conserves de poissons gras (maquereaux, sardines, etc.), et congeler les fruits pour qu’ils soient disponibles toute l’année quelle que soit la saison ; on conseille de remplacer le sucre par de la purée de fruits dans les desserts et essayer au maximum d’utiliser les huiles végétales à la place du beurre en cuisine, de nos jours il faut apprendre a lire les étiquettes dans les supermarchés et bien choisir ses produits et ainsi favoriser les produits ou il ya beaucoup de protéines ,de fibres alimentaires (moins 5g ), de lipides saturés (moins 2g) ,du sodium (moins 2g par jour/J) et les quantités de sucres surajoutés aux produits alimentaires ,chez les diabétiques hypertendus. Il faut ajuster l’alimentation en fonction de l’exercice physique, des recommandationsgénérales ont été adoptées en fonction du sexe, de l’âge, de la corpulence du patient et dutraitement en cours pour pouvoir adapter une alimentation adéquate (Tableau 7)
| Intensité élevée Football, hockey, cyclisme à grande vitesse, musculation, cardio si inférieure à 5,4 Entre 5,5 et 9,9 Entre 10 et 13,9 Au dessus de 1 45g/heure 30 à 45g 15g/ heure Attendre que la glycémie diminue avant de commencer l’exercice 1 sandwich entier + 2 portions de fruit ou 1 laitage ½ sandwich + 2 portions de fruit et 1 laitage 1 portion de fruit ou de féculent |
Tableau7 : Recommandations générales adoptés en fonction l’activité physique
| Type d’exercice | Exemples | Glycémie avant l’exercice (mmol/l) | Besoin en glucides | Exemples de collation |
| Intensité faible ou moyen ne | Marche lente, cyclisme à basse vitesse (30 minutes) | Entre 4,4 et 5,4 Au-dessus de 5,5 | 10 à 15g Aucun | 1 portion de fruit ou de féculent |
| Intensité moyenne | Tennis, natation, jogging, cyclisme, jardinage, ménage (1heure) | si inférieure à 5,4 Entre 5,5 et 13,9 Au-dessus de 14 | 30 à 45g Avant l’exercice Aucun Attendre que La glycémie diminue avant de commencer l’exercice | 1/2 sandwich au poulet + 2 portions de fruit et 1 laitage |
| Intensité élevée | Football, hockey, cyclisme à grande vitesse, musculation, cardio | si inférieure à 5,4 Entre 5,5 et 9,9 Entre 10 et 13,9 Au dessus de 1 | 45g/heure 30 à 45g 15g/ heure Attendre que la glycémie diminue avant de commencer l’exercice | 1 sandwich entier + 2 portions de fruit ou 1 laitage ½ sandwich + 2 portions de fruit et 1 laitage 1 portion de fruit ou de féculent |
dans ce régime alimentaire du diabétique, il pourrait se poser un problème d’hypoglycémie qui constitue souvent une urgence diagnostique et thérapeutique devant sa méconnaissance, alors l’attitude est de se « resucrer » ( 1/2 verre de jus de fruits ou 1 cas de sucre ou de miel), toutes les 15 minutes jusqu’à normalisation de la glycémie, si disparition des symptômes mais qu’aucun repas n’est prévu dans l’heure qui suit, il faut prendre une petite collation (laitage et 2 biscuits peu sucrés) pour prévenir une autre crise, et se rappeler de prendre sa glycémie au coucher et prendre une collation au besoin, ce qui permettrait d’éviter les hypoglycémies nocturnes suivies d’hyperglycémies, les substituts aux sucres les plus utilisés sont les sucres alcool, nommés polyols, ( sorbitol, lactitol,et le mannitol) qui ont pouvoir sucrant supérieur à celui du sucre mais apportent beaucoup moins de calories car ils ne sont pas complètement absorbés.et de ce fait il faut les prendre prudemment car à des doses excessives, ils peuvent avoir un effet laxatif, et donc les consommer avec modération
Conclusion
Chez les adultes diabétiques: les glucides doivent représenter 50 à 55% de l’apport énergétique total, les protéines 10 à 15% et les lipides 30 à 40 %. et de ce faite ces écarts permettent d’individualiser le traitement nutritionnel au cas par cas. L’alimentation pour diabétique permet de contrôler la glycémie qui constitue une priorité chez la personne diabétique.et son l’élévation peut être très dangereuse sur le moment et aggravation du diabète à long terme, c’est la raison pour laquelle le régime du diabétique de type 2 vise à répartir les glucides et les différents groupes d’aliments.de nos jours il faut apprendre a lire les étiquettes dans les Supermarchés et bien choisir ses produits, en évitant ou il y a beaucoup de lipides, de sodium et de sucres en choisissant les produits avec moins de 5g de fibres , moins de 2g de lipides saturés et trans et moins de 2g par jour de sodium chez les diabétiques hypertendus.
Bibliographie
-Maria Letizia Petroni Lucia Brodosi. Nutrition in Patients with Type 2 Diabetes: Present
Knowledge and Remaining Challenges. Nutrients 2021 Aug 10;13(8):2748
-Chantal Arditi, Stéphane Coendoz and al Alimentation et diabète – Prise en charge
multidisciplinaire du diabète : recommandations pour la pratique clinique Rev Med Suisse, 2021
Sep 1; 17(748):1481
– Osama Hamdy, Mohd-Yusof Barakatun-Nisak. Nutrition in Diabetes Endocrinol Metab Clin
North Am;. 2016 Dec;45(4):799-817.
-Franz MJ, Powers MA and al. The evidence for medical nutrition therapy for type 1 and type 2
diabetes in adults. J Am Diet Assoc. 2010 Dec; 110(12):1852-89.
-Orozco LJ, Buchleitner and al . Exercise or exercise and diet for preventing type 2 diabetes
mellitus. Rev. 2008 Jul 16;(3):CD003054.
-Swift CS, Boucher JL. Nutrition therapy for the hospitalized patient with diabetes. Endocr Pract
. 2006 Jul-Aug; 12 Suppl

Abstract
Les stéatoses hépatiques métaboliques (Non-Alcoholic Fatty liver Disease, NAFLD) regroupent un spectre d’anomalies hépatiques. Elles vont de la stéatose simple à la stéatohépatite (Non-Alcoholic Steato-Hepatitis, NASH) qui est associée au risque d’évolution vers la fibrose, la cirrhose et le carcinome hépatocellulaire.
La prévalence moyenne de la NAFLD, devenue la première cause de maladie chronique du foie, serait de 25,2 % dans la population mondiale. Environ 15 à 20 % des personnes avec une NAFLD aurait une NASH.
La NASH est le plus souvent diagnostiquée chez les patients obèses ou sédentaires, qui souffrent du syndrome métabolique ou chez celles qui suivent un rythme alimentaire riche en produits hautement transformés (produits industriels à base de sucres, sucreries, fast-food, pizzas, malbouffe en général), qui ont une grande consommation d’alcool ou encore une prise importante de médicaments.
Le diagnostic de NAFLD est le plus souvent un diagnostic d’élimination après exclusion des autres causes de maladie chronique du foie et de stéatose.
La réduction pondérale reposant sur les modifications du style de vie (régime alimentaire de type méditerranéen et activité physique adaptée) améliorerait les lésions histologiques hépatiques de la NAFLD.
Abstract :
Metabolic hepatic steatosis (Non-Alcoholic Fatty liver Disease, NAFLD) encompasses a spectrum of liver abnormalities. They range from simple steatosis to steatohepatitis (Non-Alcoholic Steato-Hepatitis, NASH) which is associated with the risk of progression to fibrosis, cirrhosis and hepatocellular carcinoma.
The average prevalence of NAFLD, which has become the first cause of chronic liver disease, is 25.2% in the world population. About 15-20% of people with NAFLD would have NASH.
NASH is most often diagnosed in obese or sedentary patients, who suffer from metabolic syndrome or in those who follow a diet rich in highly processed products (industrial products based on sugars, sweets, fast food, pizzas, junk food in general), who consume a lot of alcohol or take a lot of medication.
The diagnosis of NAFLD is most often a diagnosis of exclusion after excluding other causes of chronic liver disease and steatosis.
Weight reduction based on lifestyle modifications (Mediterranean-type diet and adapted physical activity) would improve the histological liver lesions of NAFLD.
Mots clés :
steatose, NASH syndrome, nutrition, régime méditerranien
Définition :
La NAFLD caractérisée par une accumulation excessive de gras dans le foie liée à l’insulinorésistance est définie par une stéatose dans plus de 5 % des hépatocytes à l’histologie ou > à 5,6 % en quantification par spectroscopie ou IRM. La NAFLD regroupe un large spectre de lésions hépatiques avec identification de deux grandes entités : la stéatose isolée ou accompagnée d’une inflammation lobulaire minime (NAFL : non alcoholic fatty liver), et la stéatohépatite non alcoolique (NASH : non alcoholic steatohepatitis) définie par la présence d’une stéatose avec inflammation lobulaire et ballonisation des hépatocytes. La NASH maladie qui favorise l’accumulation de fibrose dans le parenchyme hépatique correspond à la forme agressive de la maladie avec évolution vers la cirrhose et ses complications.
La prévalence de la NASH n’est pas facile à estimer car il s’agit d’une affection asymptomatique dont le diagnostic nécessite le recours à la biopsie du foie après exclusion des autres causes d’hépatopathie et en particulier l’alcool.
Plusieurs études suggèrent que la NASH est une cause fréquente de cirrhose cryptogénétique bien que cette étiologie soit difficile à prouver en raison de la diminution ou la disparition des signes de la NASH lorsque la cirrhose se constitue. [1]
La NAFLD est devenue la première cause de maladie chronique du foie,
Physiopathologie
La physiopathologie des stéatopathies hépatiques métaboliques est complexe et multifactorielle. La stéatose hépatique correspond à l’accumulation hépatique de triglycérides. Elle peut, en théorie, résulter d’une augmentation du flux d’acides gras vers le foie, d’un excès de synthèse hépatique (synthèse de novo d’acides gras), d’un défaut d’oxydation ou d’un défaut de sécrétion des lipoprotéines (VLDL) [1].
L’obésité dans sa forme abdominale et le diabète de type 2 sont les facteurs les plus fortement associés à la stéatose hépatique et à la NASH. Les troubles de la glycorégulation (intolérance au glucose et hyperglycémie à jeun) et les antécédents familiaux de diabète de type 2 augmentent le risque de NASH.
L’insulino-résistance pourrait être le lien entre la stéatose hépatique et ces troubles métaboliques et expliquerait le lien entre la NAFLD (non alcoholic fatty liver disease), l’hypertriglycéridémie, la baisse du HDL cholestérol également associées au syndrome d’insulino-résistance.
Le risque de stéatose et de NASH augmente avec la sévérité de l’obésité. 15 à 20 % des obèses morbides ont une NASH. L’IMC est le facteur ayant la plus grande valeur prédictive de stéatose hépatique. Néanmoins la NASH peut être présente chez des patients non obèses, présentant une insulino-résistance indépendante de l’obésité.
Circonstances de découverte et diagnostic
La stéatose hépatique métabolique est le plus souvent asymptomatique et de découverte fortuite lors d’un bilan échographique ou d’un bilan biologique, effectués à titre systématique ou en raison d’une autre pathologie.
Dans la grande majorité des cas, les motifs de découverte de la NAFLD sont la présence d’une stéatose hépatique découverte de façon fortuite à l’imagerie , une cytolyse chronique, une hyperferritinémie, et ce dans un contexte dysmétabolique et d’insulino-résistance.
Une NAFLD doit être recherchée (échographie abdominale et bilan hépatique) chez tout patient ayant une insulino-résistance, un surpoids, une obésité, un syndrome métabolique, un diabète de type 2 ou une anomalie inexpliquée du bilan hépatique. Inversement, la découverte à l’imagerie d’une stéatose hépatique (quel que soit le bilan hépatique) doit faire rechercher les différents paramètres du syndrome métabolique.
Une douleur au quadrant supérieur droit, une fatigue, une hépatomégalie ou les stigmates du syndrome métabolique, dont le tour de taille augmenté, peuvent compléter le tableau clinique.
L’échographie abdominale est un excellent moyen de dépistage. Elle montre un foie hyperéchogène, par rapport au parenchyme rénal droit. Sa sensibilité dépend de l’intensité de la stéatose : 80% pour une stéatose > à 30% des hépatocytes, elle décroît à 55% pour une stéatose < à 20%.
Le diagnostic de NAFLD impose d’éliminer au préalable les autres causes de stéatose hépatique telles que la consommation excessive de boissons alcoolisées (≥ 30 g/j chez l’homme, ≥ 20 g/j chez la femme), les traitements stéatogènes (corticothérapie systémique, méthotrexate, tamoxifène, amiodarone…), et les autres causes d’hépatopathies chroniques.
L’évaluation de la fibrose hépatique est essentielle à la prise en charge des patients. Les recommandations émises en 2016 par la société européenne d’étude du foie (EASL) préconisent la combinaison d’un test de biomarqueurs sériques et d’une mesure de l’élastographie hépatique (FibroScan®, sonde M ou sonde XL spécialement développée pour les patients obèses).
Différents tests sériques gratuits (NAFLD fibrosis score, Fib 4) ou commerciaux (ELF®, Fibrotest®, FibromètreVCTE®) sont disponibles. La valeur des différents seuils de fibrose obtenus avec ces différents marqueurs n’est pas encore définie[2,3]..
Dans les cas où l’évaluation non invasive de la fibrose est inefficace ou discordante, une biopsie hépatique doit être proposée. La biopsie hépatique reste l’examen de référence pour le diagnostic de la NASH d’après les recommandations de l’EASL. Cependant il ne semble actuellement pas utile d’effectuer une biopsie hépatique spécifiquement pour prouver le diagnostic de la NASH en raison de l’absence de traitement validé de cette dernière.
Actuellement, il n’y a pas de test non invasif validé pour différencier la stéatose simple de la NASH.
Traitement :
L’objectif du traitement est d’améliorer le pronostic, c’est-à-dire de diminuer la mortalité liée à la NASH et de réduire la progression vers la cirrhose et le carcinome hépatocellulaire.
Aucune thérapeutique médicamenteuse ne permet, à ce jour, de contrôler durablement la maladie. Comme la NASH est étroitement liée à l’excès calorique alimentaire et à la sédentarité, la base du traitement de la NASH repose donc sur l’amélioration hygiéno-diététique incluant l’augmentation de l’activité physique ainsi qu’une meilleure alimentation, tant sur le plan quantitatif (réduction de l’excès de nourriture) que sur le plan qualitatif (adoption d’un régime de style méditerranéen) [1,2].
Prise en charge nutritionnelle :
Le but de cette prise en charge nutritionnelle est la réduction pondérale. Le principe est d’obtenir un bilan énergétique négatif, en diminuant les apports alimentaires et/ou en augmentant les dépenses énergétiques sur une durée qui varie selon l’importance du déficit énergétique proposé.
Une perte de poids de 5 à 10% peut être envisagée sur six mois. L’amaigrissement a un effet bénéfique sur l’insulino-résistance et le diabète, diminue le risque cardiovasculaire et améliore les lésions histologiques hépatiques.
Cette perte de poids doit néanmoins être significativement importante pour espérer d’obtenir un effet sur l’histologie hépatique et le pronostic à long terme. La régression de la fibrose hépatique ne s’observe que pour une perte de poids d’au moins 10 %, que seuls 10 % des patients concernés sont en mesure d’atteindre comme objectif thérapeutique à 1 an.
Les régimes peu restrictifs, de type méditerranéen semblent les plus adaptés chez les sujets présentant une stéatose hépatique métabolique. Par rapport aux régimes plus sévères, l’observance est meilleure et les résultats sont comparables, à moyen terme. Ils sont prescrits pour quelques mois (3 à 6 mois).
Le régime recommandé dans la prise en charge de la stéatopathie métabolique se décline en deux phases :
Une première phase où on préconise un régime hypocalorique (1200 à 1600 Kcal/j) de 3 semaines pour libérer le foie de ses graisses, cette phase permet une perte pondérale avec une amélioration de l’insulinosensibilité.
Ce régime s’adresse aux personnes en surpoids ou obèses, pré-diabétiques ou non, diabétiques de type 2 ou non.
À l’issue des 3 semaines de régime, les patients peuvent suivre le RM à index glycémique (IG) bas de la phase 2. Les personnes en surpoids ou obèses qui trouvent la phase hypocalorique trop restrictive pourront suivre, à la place, pendant 3 à 4 semaines, voire plus, un régime cétogène pauvre en glucides, riche en graisses, avant d’adopter le RM, à IG bas [3].
La deuxième phase correspond à l’introduction du régime méditerranéen, à IG bas pour renforcer et maintenir les résultats. Ce régime favorise la consommation accrue de légumes et de fruits, sources de micronutriments (antioxydants), la consommation d’aliments riches en acides gras mono insaturés et en oméga-3, et les glucides à IG bas. Ce régime recommande la limitation des aliments à IG élevé ainsi que la consommation de fructose et de saccharose [3,4].
Conclusion :
La stéatohépatite métabolique expose au risque d’évolution vers la cirrhose et le carcinome hépatocellulaire.
La perte de poids et plus largement les mesures d’hygiène de vie constituent le traitement de première intention pour améliorer les composants de la NAFLD et réduire le risque d’aggravation de la maladie vers une NASH et/ou une fibrose et ses complications.
Le régime méditerranéen surtout associée à de l’activité physique s’avère efficace pour diminuer la stéatose ou la NASH.
Aucun traitement médicamenteux n’a prouvé son utilité dans cette pathologie. La prise en charge est multi-disciplinaire pour prévenir la surmortalité hépatique, mais aussi cardiovasculaire et par cancer.
Bibliographie :
[1] Jérôme Boursier. NASH (recommandations EASL). POST’U (2019)13-20.
[2] D. Quilliot, P. Böhme, O. Ziegler. La stéato-hépatite non alcoolique. Influence de la nutrition, de la physiopathologie au traitement. POST’U (2011) 35-46.
[3] Lotfi Rahal, Ahmed Ghouini. Place du régime méditerranéen dans la prise en charge des stéatopathies hépatiques métaboliques. Nutr. Santé, 2019, Vol. 08, N°01:6-12. [4] What to know about the NASH diet, Grant Tinsley, Nutrition — Medical news Today, January 14, 202

Résumé
La formation à distance des paramédicaux ne doit pas être considérée comme un simple complément à la formation en présentiel, mais plutôt comme une méthode d’apprentissage à part entière. La formation à distance offre de nombreux avantages pour les paramédicaux, tels que la flexibilité, l’économie de temps et d’argent, l’accès à des programmes et des enseignants de qualité, la possibilité de travailler à distance et la possibilité de poursuivre une formation continue. Cependant, il est important de noter que la formation paramédicale implique également une formation pratique sur le terrain et que les programmes de formation à distance doivent donc être
conçus de manière à inclure des opportunités d’apprentissage pratique et clinique pour garantir que les étudiants acquièrent les compétences nécessaires pour réussir dans leur profession. La pandémie de Covid-19 a joué un rôle important dans l’accélération et la généralisation de la formation à distance, mais la formation à distance a également d’autres avantages, tels que la flexibilité, l’accessibilité, la personnalisation de l’apprentissage et la réduction des coûts liés aux déplacements et à l’hébergement.
Mots clés
E-learning, EAD, MOOC, SPOC, COOC, Webconférence, Webinaire, Wiki, E-conférence, Audioconférence, FAD, FOAD. Formation continue.
Introduction
La formation à distance des paramédicaux ne doit pas être considérée comme un simple complément à la formation en présentiel, mais plutôt comme une méthode d’apprentissage à part entière.
Il est important de reconnaître que la formation à distance offre de nombreux avantages pour les paramédicaux, tels que la flexibilité, la commodité et la possibilité de travailler à leur propre rythme. Les paramédicaux peuvent ainsi étudier à leur guise, tout en travaillant à temps plein ou en jonglant avec leurs responsabilités familiales.
De plus, la formation à distance peut être utilisée pour compléter la formation en présentiel en fournissant des outils pédagogiques supplémentaires, tels que des modules de formation en ligne, des forums de discussion en ligne, des webinaires et des ressources pédagogiques en ligne. Ces outils peuvent aider à renforcer les compétences des paramédicaux, à approfondir leur compréhension des sujets enseignés et à faciliter la révision.
Il est donc important de considérer la formation à distance comme une méthode d’apprentissage à part entière pour les paramédicaux, offrant des avantages et des outils pédagogiques complémentaires à la formation en présentiel. Cependant, il est également important de noter que la formation en présentiel reste essentielle pour certaines compétences pratiques qui ne peuvent être acquises que par l’expérience pratique.
Clarification des concepts
C’est vrai que l’explosion des technologies de l’information et de la communication a conduit à l’apparition de nombreux termes et appellations pour désigner les différentes formes d’enseignement à distance.
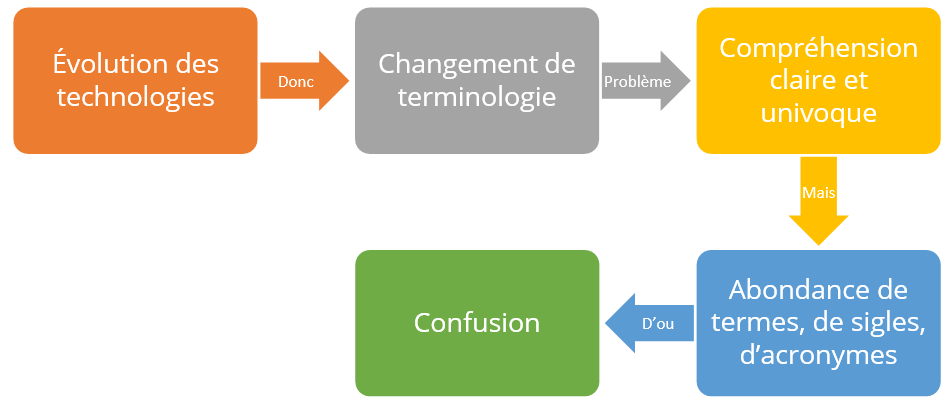
Cela peut causer de la confusion et de l’ambiguïté, en particulier pour les personnes qui ne sont pas familières avec les différentes options disponibles.
Ces termes sont souvent utilisés de manière interchangeable, mais il est important de comprendre que chacun d’entre eux a sa propre signification et ses propres avantages et inconvénients. En général, il est préférable de choisir une méthode d’enseignement qui convient le mieux aux besoins des apprenants et qui est la plus efficace pour l’acquisition des connaissances et des compétences.
Pour clarifier les choses, voici quelques termes couramment utilisés pour décrire les différentes formes d’enseignement à distance :
Télé-enseignement
Synonyme de l’enseignement à distance, est construit à partir de la racine grecque « télé » qui signifie « loin ».
Le télé-enseignement garde le sens de « formation à distance ».
De nombreux centres de formation et programmes offerts par les universités préfèrent utiliser le préfixe « télé » pour dire « à distance ».
FOAD : formation ouverte et à distance
Dérivé de formation à distance (FAD).
La notion « ouverte » (O) signifie la flexibilité d’accès aux ressources pédagogiques, de temps, de lieux où se réalise la formation et des moyens mis en œuvre (SALEH ET BOUYAHI, 2004).
Cette notion est loin de celle de la formation ouverte britannique, car, au départ, le terme « ouvert » signifiait « accessible à n’importe qui ». Lorsque la première université ouverte britannique (Open University) est apparue en 1969, il s’agissait d’une université à laquelle tout le monde pouvait s’inscrire.
On ne demandait pas de préalables ni de diplômes initiaux (BLANDIN, 2004).
Blended learning, Formation hybride, Formation multimodale
Combine séquences d’apprentissage présentiel et à distance, transmissif et collaboratif, dirigé et auto-dirigé, formel et informel.
Aux origines

1840, ISAAC PITMAN enseigne la sténographie par correspondance à ses élèves. Cela consistait à enseigner un système de sténographie en envoyant des textes transcrits en sténographie sur des cartes postales et en recevant des transcriptions de la part de ses étudiants en contrepartie de la correction.

Le premier LMS (Learning management system) a été conçu en 1924 lorsque SIDENY PRESSEY inventa la première « machine à enseigner ». Elle ressemblait à une machine à écrire dotée d’une fenêtre pouvant poser des questions. Une fenêtre était utilisée pour poser une question, une autre pour donner la réponse

Qu’en est-il chez nous ?
Concours de circonstance

En effet, la pandémie de la Covid-19 a été un facteur déterminant dans l’accélération et la généralisation de la formation à distance. Avec la fermeture des établissements scolaires, universitaires et de formation professionnelle, il a été nécessaire de trouver des alternatives pour maintenir l’enseignement et la formation. La formation à distance est alors apparue comme une solution adaptée pour continuer à dispenser des cours et des formations tout en respectant les mesures sanitaires nécessaires pour éviter la propagation du virus.
Ainsi, de nombreux établissements d’enseignement et de formation ont dû s’adapter rapidement en proposant des cours en ligne, des classes virtuelles, des webinaires, des tutoriels et des plateformes d’apprentissage en ligne. Cette évolution a été facilitée par les progrès technologiques, tels que la vidéoconférence, les outils de collaboration en ligne, les plateformes d’apprentissage et la connectivité internet à haut débit.
Cependant, même si la pandémie a joué un rôle important dans la généralisation de la formation à distance, cette méthode d’apprentissage a également d’autres avantages, tels que la flexibilité, l’accessibilité, la personnalisation de l’apprentissage et la réduction des coûts liés aux déplacements et à l’hébergement.
Les avantages en question…
Voici quelques-uns des avantages de la formation à distance dans la formation paramédicale :
- Flexibilité : Les étudiants peuvent accéder aux cours et aux ressources en ligne à leur propre rythme et selon leur propre emploi du temps, ce qui leur permet de poursuivre leurs études tout en travaillant ou en répondant à d’autres engagements.
- Économie de temps et d’argent : Les étudiants n’ont pas besoin de se déplacer pour assister aux cours, ce qui peut entraîner des économies de temps et d’argent pour les déplacements et les frais de logement.
- Accès à des programmes et à des enseignants de qualité : Les étudiants peuvent avoir accès à des programmes et à des enseignants de qualité, même s’ils ne vivent pas à proximité des institutions d’enseignement les plus renommées.
- Possibilité de travailler à distance : Les étudiants peuvent acquérir des compétences en télémédecine et en soins de santé à distance, qui sont de plus en plus courantes dans le monde de la santé.
- Possibilité de poursuivre une formation continue : Les professionnels paramédicaux peuvent poursuivre une formation continue en ligne pour se tenir au courant des dernières avancées en matière de soins de santé et de pratiques cliniques.
Cependant, il est important de noter que la formation paramédicale implique également une formation pratique sur le terrain. Les programmes de formation à distance doivent donc être conçus de manière à inclure des opportunités d’apprentissage pratique et clinique, telles que des stages sur le terrain, pour garantir que les étudiants acquièrent les compétences nécessaires pour réussir dans leur profession.
Caractéristiques de la FAD
· La Délocalisation de la formation (à domicile, dans l’entreprise, dans des centres de ressources) ;
· La gestion autonome du temps de formation (souplesse des horaires et des durées des séquences de formation);
· La liberté dans le rythme de progression et d’acquisition ou de construction des savoirs et du savoir-faire ;
· Le recours aux ressources pédagogiques médiatisées (imprimé, ressources audio et vidéo, environnements informatisés);
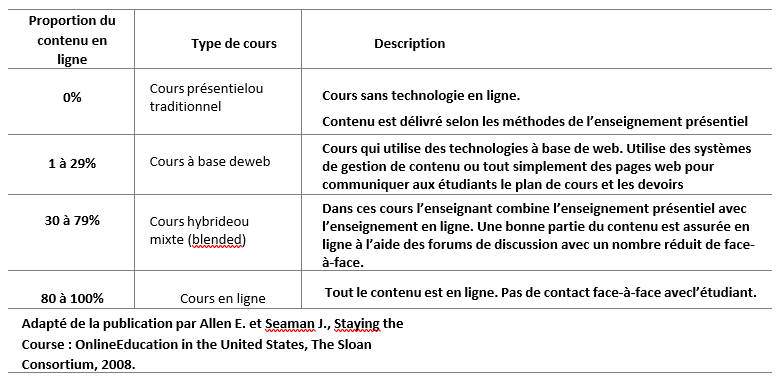
Classification des cours selon le contenu mis en ligne
8 Types De cours
En classe ou présentiel (SENER, 2015)
Cours dispensés dans un local, selon différents formats (exposé, atelier, laboratoire, etc.) qui peuvent utiliser les TIC pour des simulations, ou la réalisation de productions à l’aide d’outils informatiques.
En présentiel augmenté (SENER, 2015)
Cours en présentiel, mais dans lesquels des étudiants peuvent être invités à participer à des activités d’apprentissage ou d’évaluation en ligne par le biais d’une plate-forme (LMS) ou d’un site web.
En classe avec extension en ligne (SENER, 2015)
Cours offerts en présentiel, mais accessible en ligne par le biais d’un système de visioconférence.
Hybrides (SENER, 2015)
Cours dans lesquels un nombre significatif de séances en présentiel sont remplacées par des séances ou des activités d’apprentissage en ligne, et ce de manière synchrone ou asynchrone.
En ligne asynchrone (GERIN-LAJOIE & POTVIN, 2011 ; SENER, 2015)
Cours dans lesquels l’ensemble du contenu et des activités sont mis à disposition des étudiants qui choisissent le moment de les réaliser et communiquent éventuellement avec un intervenant ou des pairs par envoi de messages.
En ligne synchrone (GERIN-LAJOIE & POTVIN, 2011 ; SENER, 2015):
Cours dans lesquels l’ensemble du contenu et des activités sont mis à disposition des étudiants qui doivent participer à certains enseignement ou échanges à des temporalités et selon des moyens technologiques prévus dans le dispositif.
Hybrides en ligne (Blended) (LAKHAL & POWER, 2016 ; POWER & VAUGHN, 2010):
Cours en ligne combinant modalités synchrones et asynchrones.
Flexible, Co-modale ou Hy Flex (SENER, 2015):
Cours dans lesquels les étudiants peuvent choisir entre mode de suivi en ligne (synchrone ou asynchrone) ou en présentiel. Ce choix peut être fait lors du déroulement du cours.
Tendances
Le Web 1.0
C’est Internet à son apparition, le code HTML qui a permis à nombre de connaisseurs en informatique de concevoir des pages personnelles et qui a aussi apporté les premiers outils numériques de dialogue (courriel, clavardage/ chat, messagerie instantanée, forums) ;
Le Web 2.0
C’est l’ère du réseau social, de la communication partout et n’importe quand, de la géolocalisation et du partage (vidéo, image, texte, etc.).
Il y a une migration de l’usage de ces technologies de l’ordinateur personnel avec le développement des usages des smartphones et des tablettes ;
Le Web 3.0
Se tournera selon des experts vers les appareils mobiles qui permettront une ubiquité sans précédent.
Le Web sera un précieux auxiliaire du futur apprenant.
CONCLUSION
La formation à distance est devenue une alternative importante pour l’apprentissage et la formation des professionnels de la santé, y compris les paramédicaux, dans le monde entier. En Algérie, la formation à distance des paramédicaux peut offrir des avantages significatifs.
la formation à distance peut être un challenge autant pour les PEPM[1] que pour les étudiants. En effet, les étudiants peuvent éprouver des difficultés à rester motivés et engagés dans leur formation en ligne, en particulier s’ils ne bénéficient pas d’un soutien suffisant de la part de leurs enseignants et de leurs pairs. De plus, les programmes de formation à distance peuvent ne pas offrir les mêmes opportunités de pratique clinique et de formation pratique que les programmes en présentiel, ce qui peut être un défi pour les étudiants qui cherchent à acquérir des compétences pratiques.
Dans le contexte particulier du pays (besoins en professionnels élevés, nouvelles spécialités, nouveauté de l’outil…) , il est important de prendre en compte ces facteurs pour garantir le succès de la formation à distance des paramédicaux. Les établissements d’enseignement devraient investir dans des technologies de pointe pour offrir une expérience d’apprentissage en ligne efficace et interactive. De plus, ils devraient offrir un soutien et un encadrement solides aux étudiants pour les aider à rester motivés et à réussir leur formation.
En conclusion, la formation à distance peut offrir des avantages significatifs pour la formation des paramédicaux en Algérie, mais elle doit être mise en œuvre de manière réfléchie et stratégique pour surmonter les défis potentiels et offrir une expérience d’apprentissage de qualité aux étudiants.
Bibliographique
-Blandin, B. (2004). Historique de la formation « ouverte » et « à distance ». Actualité de la formation permanente, 189, 69-71.
– Henri, F. (2003). Les campus virtuels, pourquoi et comment. In B. Charlier et D. Peraya (dir.), Technologie et innovation en pédagogie : dispositifs innovants de formation pour l’enseignement supérieur. Bruxelles : De Boeck.
-Marchand, L. et Loisier, J. (2004). Pratiques d’apprentissage en ligne. Montréal : Chenelière Éducation.
– Marot, J.C. et Darnige, A. (1996). La téléformation. Paris : Presses Universitaires de France.
– Moran, L. et Rumble, G. (2004). Vocational Education and Training Through Open and Distance Learning (p. 1-14). Collection World Review of Distance Education and Open Learning, vol. 5. London ; New York, NY : RoutledgeFalmer.
-Prata, A. et Lopes, P.-F. (2005). Online multimedia educational application for teaching multimedia contents : An experiment with students in higher education. In P. Darbyshire (dir.), Instructional Technologies : Cognitive Aspects of Online Programs (p. 31-72). Hershey, PA : IRM Press.
– Profetic (2010). Définition. Dossiers technopédagogiques. Document téléaccessible à l’adresse http://www.profetic.org/dossiers/spip.php?article1012
-Saleh, I. et Bouyahi, S. (2004) (dir.). Enseignement ouvert et à distance : épistémologie et usages. Paris : Hermès Science Publications.
-Zhang, K. (2005). China’s online education: Rhetoric and Realities. In A.-A. Carr-Chellman (dir.), Global Perspectives on E- Learning : Rhetoric and Reality (p. 21-34). Thousand Oaks, CA : Sage Publications
[1] PEPM : Professeur d’enseignement paramédicale

Résumé
Le Cérébro-lésé est une affection cérébral délicate de pathologie différente (Tumoral, Traumatique, Fonctionnel et Vasculaire). La prise en charge reste difficile, une équipe multidisciplinaires médicale et paramédicale est appeler à faire face dans l’objective de réussir la planification de la guérison.
Cette équipe multidisciplinaire médicale, paramédicale de différente spécialités et grades (soins, kiné, préparateur en pharmacie), psychologue vieil le jour comme la nuit et travaille en collaboration pour assurer une meilleure prise en charge.
Nous allons vous rapporter notre expérience par apport au cérébro-lésé. Les chiffres sont importants la prise en charge reste difficile et pénible ainsi que le rôle du paramédicale est primordial. La présence et la vigilance sont les deux mots clé fondés sur (La communication -L’information -La sensibilisation).
Entre les équipes soignantes (médical et paramédical), soignés (patients) afin de réussir notre rôle qui est autant curatif que préventif.
Mots clés :
Paramédical- cérébro-lésé, Pris en charge
Introduction
Le Cérébro- lésé est une affection cérébral délicate de pathologie différente (Tumoral, Traumatique, Fonctionnel Et Vasculaire) de déférents âges.





Le patient cérébrolésé nécessite une prise en charge pluridisciplinaire tant dans les soins aigus que dans les soins à longue durée. Le paramédicale occupe un rôle primordial dans ce projet de soins. À la fois dans l’urgence et dans la rééducation, elle accompagne les personnes ayant eu une atteinte cérébrale grave vers une nouvelle vie.
La prise en charge reste difficile, une équipe multidisciplinaires médicale et paramédicale est appeler à faire face dans l’objective de réussir la planification de la guérison. (Veil le jour comme la nuit et travaille en collaboration pour assurer une meilleure prise en charge).
Matériels et méthodes
A travers notre expérience dans la prise en charge du cérébro- lésé depuis 1990 à ce jour dans notre service de neurochirurgie.
Le nombre de malade est très importants et la prise en charge reste difficile et pénible.
Moyens & Techniques
L’équipe paramédicale et autres corps qui est composée de différente spécialités et grades (I.S.S.P Major I.S.S.P, I.S.P, A.T.S)
- Soins (Infirmiers, Instrumentiste, Anesthésiste)
- Kinésithérapeute
- Préparateur en Pharmacie
- Psychologue et corps techniques
Matériels et techniques
Le rôle du paramédicale est primordial, la présence et la vigilance sont les deux mots clé fondés sur :
- La relation.
- La communication.
- L’information.
- La sensibilisation.
- L’Hygiène.
Entre les équipes soignante (médical et paramédical), soigné (patient) afin de réussir notre rôle qui est autant curatif que préventif.
- La relation
La relation entre le paramédical et le malade est une situation complexe aux composantes multiples, techniques, psychologiques, affectives.
La communication



La communication est l’un des piliers dans la prise en charge des malades, en effet L’infirmière est souvent le maillon central dans la chaine de communication entre le patient et les autres membres de l’équipe traitante. Son rôle permet d’assurer la continuité, la sécurité et la qualité des soins. L’infirmière peut compter sur plusieurs moyens de communication pour communiquer les informations pertinentes, dont le dialogue, les notes écrites, les courriels, les communications par téléphone et par vidéo.
Les interlocuteurs de cette communication sont :
- Le patient :
Le patient cherche toujours celui qui l’écoute, a qui peuvent raconter son malheur son histoire avec la souffrance, une communication efficace avec le malade permet l’amélioration de ses condoléances, aide à la guérison, a amélioré son psychisme.
L’équipe traitante
Les paramédicaux constituent la pièce tournante entre les différentes équipes soignantes, en effet cette relation est basé sur le respect mutuelle, vis à vie la hiérarchie et même au sein du groupe ;
Le paramédical coordonne les actions de traitement en suivant la prescription médicale, assurant le bon déroulement du traitement, en soulignant les effets secondaires.
- Les médecins
Un corps médical a toujours besoins de ses paramédicaux, si le premier doit impérativement le respecter le deuxième doit être en parallèle respectueux.
La prise en charge d’un patient est un travail de plus en plus interdisciplinaire où différents professionnels de santé collaborent dans l’objectif d’un meilleur soin au service du patient.
L’importance d’une bonne collaboration pour le bien du patient n’est pas à prouver. Or, toute collaboration passe par une communication et nous pouvons imaginer qu’elle est améliorable.
- L’information

Tout patient a le droit d’être informé sur son état de santé car l’information du patient est un devoir pour tout professionnel de santé et un droit pour tout patient L’information doit lui être donnée tout au long de sa prise en charge. L’information prend en compte la situation de la personne dans ses dimensions psychologiques, sociales et culturelles. Elle porte tant sur des éléments généraux que sur des éléments spécifiques,
L’information est à la fois le produit de la communication et le ciment de la relation.
- La sensibilisation
- Le terme de sensibilisation reste un sujet intéressant dans le domaine de la santé car il intéresse non seulement le côté malades mais aussi le côté personnels.
- En fait la sensibilisation doit avoir comme objectifs :
- Côté patients :
- Le paramédical doit impérativement implique le patient et sa famille dans le schéma thérapeutique pour espérait une guérison.
- Lui données les différentes modalités pour éviter la récidive l’informé des risques.
- Basé sur sa formation initiale le paramédicale doit avoir une approche globale dans l’information, cette approche vise a sensibilisé et ouvrir la réflexion sur la prise en charge spécifique des patients atteints de cancers par exemple.
- Côté formation et recherche :
- Identification des différents facteurs
- Favorisant le développement de la recherche paramédicale.
- Identification des différentes manières de contribuer à la recherche en tant que professionnel paramédical, et à la recherche paramédicale.
- Réflexion sur la naissance d’un projet de Recherche.
- Hygiène

L’hygiène hospitalière consistant à mettre en place les actions pour prévenir les infections associées aux soins et la diffusion des bactéries multi ou hautement résistantes aux antibiotiques émergentes ou des infections contagieuses.
L’équipe paramédicale intervient dans ce circuit pour participé
- A la surveillance épidémiologique des infections nosocomiales
- La mise en œuvre et le suivi de l’application des règles de bonnes pratiques de soins,
- L’évaluation des pratiques de soins,
- La formation continue des professionnels de santé,
- L’investigation et interventions lors de survenue d’évènements inhabituels / sévères (épidémies, infections nosocomiales)
- La coordination des actions de surveillance environnementale (eau, air, surfaces) et de l’hygiène générale de l’établissement.
- Le suivi / maîtrise / expertise dans la prescription des anti-infectieux au sein des établissements de soins,
- L’étude et choix des matériels et produits utilisés pour les soins et l’entretien.
- L’hygiène des mains et l’utilisation des produits hydro-alcooliques (PHA) pour l’hygiène des mains.
Conclusion
Au cœur du soin et à proximité immédiate du patient, le paramédicale occupe une place importante dans les soins à prodiguer au patient cérébro-lésé. par l’écoute, l’observation, les connaissances et la capacité à travailler en équipe, ce professionnel est un maillon fort, responsable de la qualité des soins et du bon déroulement de l’hospitalisation du patient et de son devenir. Afin d’amorcer le processus de rééducation après son passage en USC, le paramédical met en place les premiers outils pour favoriser l’autonomie du patient cérébro-lésé dont le parcours de vie a été désaxé par cette atteinte cérébrale.
Références
- Cohen De Lara A. Processus traumatiques. Unité d’enseignement 2.4. Issy-lesMoulineaux: Elsevier Masson; 2013. Coll. Cahiers des sciences infirmières.
- Ellen I. Picard et Gerald B. Robertson, Legal Liability of Doctors and Hospitals in Canada, 3e ed., Toronto, Carswell, 1996, p. 433.
- John M. Travaline, Robert Ruchinskas et Gilbert E. D’Alonzo, Jr., « Patient-Physician Communication :
- Why and How », JAOA, vol. 105, no 1 (janvier 2005), p. 13-18 ; A. Stewart, « Effective physician-patient communication and health outcomes: à review », JAMC, vol. 152, no 9 (mai 1995), p. 1423-33.
- Haute Autorité de santé. Prise en charge initiale des patients adultes atteints d’accident vasculaire cérébral – Aspects paramédicaux. Saint-Denis : HAS : 2002.www.has sante.fr/portail/jcms/c_2722 50/fr/prise-en-charge-initiale-des-patientsadultes-atteints-d-accident-vasculaire-cerebral-aspects-paramedicaux.
- Infirmières et infirmiers (Ordre professionnel des) c Quintin, 2011 CanLII 24121 (QC CDOII).
- Laurendeau c Centre hospitalier de La Salle, supra note 2, Gravel c Hôtel-Dieu d’Amos, [1988] JQ no 2266 (CA) ; Granger (Litigation Guardian of) v Ottawa General Hospital, [1996] OJ No 2129 (Gen Div) (QL).
Oppenheim-Gluckman H, Pradat-Diehl P. Les troubles psychiques des patients cérébrolésés : un problème de santé publique. L’information psychiatrique. 2012 ;88 :327- 9

Abstract
Le diabète gestationnel (DG) est une intolérance glucidique conduisant à une hyperglycémie de sévérité variable, mise en évidence pour la première fois durant la grossesse. La prévalence de cette pathologie est très variable mais est en majoration, partout dans le monde, en relation avec l’épidémie d’obésité et de diabète.
La physiopathologie du diabète gestationnel est similaire à celle du diabète de type 2(DT2) et fait intervenir une majoration de la résistance à l’insuline et par la suite un déficit de la fonction pancréatique β. La pierre angulaire du traitement reste les mesures hygiéno-diététiques, avec recours à l’insulinothérapie en cas d’échec. Un suivi des patientes en post partum est indispensable vu le haut risque d’apparition d’un diabète dans le futur[1,2].
Abstract :
Gestational diabetes (GD) is a carbohydrate intolerance leading to hyperglycaemia of variable severity, demonstrated for the first time during pregnancy. The prevalence of this pathology is very variable but is on the increase, everywhere in the world, in relation to the epidemic of obesity and diabetes.
The pathophysiology of gestational diabetes is similar to that of type 2 diabetes (T2DM) and involves an increase in insulin resistance and subsequently a deficit in pancreatic β function. The cornerstone of treatment remains lifestyle and dietary measures, with recourse to insulin therapy in the event of failure. Monitoring postpartum patients is essential given the high risk of developing diabetes in the future[1,2].
Mots clés : diabète, grossesse, macrosomie, complications
Définition :
Selon les critères de l’Organisation mondiale de la santé (OMS) et de l’American diabetes association (ADA) le diabète gestationnel est défini comme tout degré d’intolérance glucidique ayant débuté ou ayant été mis en évidence pour la première fois durant la grossesse.
Découvert au 2e trimestre le plus souvent ou au 3e trimestre, il est caractérisé par une intolérance aux glucides et une insulinorésistance, induite par la grossesse et qui disparait dans le post-partum.
Les patientes avec un diabète gestationnel risque de développer en post-partum un diabète, essentiellement de type 2. Aussi les enfants nés de mère avec diabète gestationnel ont un risque élevé d’obésité à l’adolescence ou à l’âge adulte, et de diabète de type 2.
Au vu de l’épidémie d’obésité et de diabète, les femmes en âge de procréer ayant un diabète de type 2 non diagnostiqué au moment de la grossesse sont de plus en plus nombreuses. C’est pourquoi l’ADA recommande de dépister les femmes à risque de diabète de type 2 à la première visite prénatale en utilisant les critères habituels de diabète en dehors de la grossesse[1].
Physiopathologie :
La grossesse est un état d’insulinorésistance et d’hyperinsulinisme. L’insulinorésistance apparaît au début du deuxième trimestre et résulte d’une augmentation de la masse adipeuse et d’un effet anti-insulinique des hormones produites par le placenta (production de progestérone, d’hormone lactogène placentaire, de prolactine, de cortisol et de leptine).
La prévalence du diabète gestationnel augmente en raison des changements des habitudes alimentaires des patientes, de la sédentarité, de l’augmentation de l’âge maternel, ainsi que de l’élévation de l’indice de masse corporelle (IMC). C’est pourquoi l’ADA recommande de dépister les femmes à risque de diabète de type 2 à la première visite prénatale[2,3].
Facteurs de risque du diabète gestationnel :
Certaines femmes sont plus à risque de présenter un diabète gestationnel. Parmi les facteurs de risque classiques, ceux qui ont le plus d’impact sont les antécédents personnels de diabète gestationnel, l’âge maternel et l’obésité. L’origine ethnique et les antécédents familiaux de diabète de type 2 ont une influence significative mais plus modérée. Plusieurs facteurs non classiques ont été caractérisés au cours de ces dernières années, qu’ils soient physiologiques (faible poids de naissance, petite taille maternelle) ou pathologiques (insulinorésistance, syndrome des ovaires polykystiques). La multiplicité des facteurs de risque et de leurs interactions rend complexe la prédiction du risque individuel.
Complications maternelles :
Le diabète gestationnel est associé à un risque accru de pré-éclampsie et de césarienne. Ces risques démontrent une corrélation linéaire positive avec le degré d’hyperglycémie initiale. Le surpoids et l’obésité sont des facteurs de risque de pré-éclampsie et de césarienne, indépendamment du diabète gestationnel. Les taux d’accouchement instrumentalisé, de déchirure périnéale sévère et d’hémorragie du post-partum ne semblent pas être majorés par le diabète gestationnel.
Pour ce qui concerne le plus long terme, les femmes ayant présenté un diabète gestationnel ont un risque de récurrence de diabète gestationnel situé entre 30-84% lors d’une grossesse ultérieure et ont un risque multiplié par 7 de développer un diabète de type 2, un risque multiplié par 2 à 5 de développer un syndrome métabolique et un risque multiplié par 1,7 de développer plus tard une maladie cardiovasculaire. Le diabète de type 2 peut apparaitre en post-partum (5 à 14% des cas) ou plus tard (risque majoré jusqu’à 25 ans) [2].
Complications foetales et néonatales :
Les complications périnatales spécifiquement liées au diabète gestationnel sont rares mais elles sont augmentées en cas de diabète de type 2 méconnu. La macrosomie est la principale conséquence néonatale démontrée d’un diabète gestationnel. Elle est le facteur principal associé aux complications rapportées en cas de diabète gestationnel.
L’augmentation modérée de la fréquence des malformations en cas de diabète gestationnel par rapport à la population générale est vraisemblablement liée à l’existence de cas de diabète de type 2 méconnu. Le risque d’asphyxie néonatale et de décès périnatal n’est pas augmenté dans le cadre du diabète gestationnel.
Les traumatismes obstétricaux et les atteintes du plexus brachial sont des évènements rares et l’augmentation du risque en cas de diabète gestationnel n’est pas formellement démontrée[1].
Le risque de détresse respiratoire toute cause confondue est difficile à apprécier. Il n’existe pas de données pour établir un lien entre les troubles respiratoires néonataux et le diabète gestationnel. La fréquence rapportée de l’hypoglycémie néonatale sévère en cas de diabète gestationnel est faible mais le risque est difficile à apprécier en raison de l’hétérogénéité de la définition de l’hypoglycémie dans les différentes études. Le risque d’hypocalcémie en cas de diabète gestationnel est comparable à celui de la population générale. Le risque d’hyperbilirubinémie est faiblement augmenté[2,3].
Complications chez les enfants à long terme :
L’hyperglycémie maternelle durant la grossesse est associée avec un risque majoré d’obésité dans l’enfance. Certaines études ont également démontré qu’un environnement intra-utérin hyperglycémique pouvait jouer un rôle dans le développement du diabète de type 2 et du syndrome métabolique à l’âge adulte[1].
Dépistage du diabète gestationnel :
Actuellement, la difficulté reste le diagnostic du DT2 méconnu et on estime à 30 % le taux de diabète de type 2 méconnu et à 15 % la proportion de DG qui ne sont en fait que des DT2 méconnus. Il est actuellement clairement admis qu’il convient, en cas de facteurs de risque (indice de masse corporelle > 25 kg/m2 (surpoids et obésité), âge > 35 ans, antécédent de diabète gestationnel, antécédent de macrosomie, antécédent du 1er degré de diabète), de rechercher un DT2 dès la 1ère consultation. Ce dépistage sera fait par la réalisation d’une glycémie à jeun. Le groupe d’experts IADPSG ( International Association of Diabetes and Pregnary Study Groups) a proposé de retenir comme valeur seuil, la valeur de 0,92 g/l, proposition qui a été admise par la Société Française de Diabétologie et le CNGOF lors de la rédaction des recommandations récentes.
Si la glycémie à jeun est < 0,92 g/l à la première consultation, il convient de faire le dépistage entre 24 et 28 semaines par la réalisation d’une hyperglycémie provoquée par voie orale avec 75 g de glucose et mesure d’une glycémie à jeun, à 1 heure et à 2 heures. Une seule valeur pathologique suffit à poser le diagnostic de DG : glycémie à jeun ≥ 0.92g/L (5.1mmom/l), ≥ 1.80g/L (10mmom/l) à 1h, ≥1.53g/L (8.5mmol/l) à 2h[1,2,3].
Prise en charge du diabète gestationnel:
La prise en charge de la femme enceinte diabétique ne peut être que multidisciplinaire entre obstétricien, endocrinologue, diététicien, néonatologie, et réanimateur, pour former une équipe multidisciplinaire coordonnée. Elle a deux objectifs essentiels pour garantir la qualité du contrôle du diabète et s’assurer de l’intervention efficace.
En cas de diabète gestationnel, l’insulinothérapie n’est pas systématique. Le traitement de première intention est la diététique. Une autosurveillance glycémique pluriquotidienne est indispensable , elle permet de vérifier la normalisation des glycémies. Si les mesures hygiénodiététiques sont insuffisantes , le passage à l’insuline s’impose.
– Nutrition et activité physique
L’équilibre nutritionnel est primordial chez toutes les patientes présentant un diabète gestationnel. Les femmes obèses doivent réduire leur apport calorique d’un tiers comparé aux apports avant la grossesse, avec une ration journalière de 1600 à 1800 Kcal/jour. L’apport en hydrates de carbone doit se limiter à 35-45% du total des calories et cet apport doit être divisé en 3 repas et 2-4 collations. Les hydrates de carbone avec un index glycémique bas ainsi que la consommation de fibres peuvent aider au contrôle glycémique.
Une activité physique régulière d’environ 30 minutes 3 à 5 x/semaine est également recommandée.
Les cibles thérapeutiques sont les suivantes :
• Glycémie à jeûn : < 95 mg/dl
• Glycémie 2h après le début du repas : ≤ 120 mg/dl
Certaines études montrent un avantage (notamment un taux de macrosomie plus bas) à obtenir des glycémies à jeun < 90 mg/dl[3,4].
Les autocontrôles glycémiques sont recommandés au rythme de 4 à 6x/jour, à jeun et 2 h après le repas.
– L’insulinothérapie
L’insulinothérapie est débutée après 7 à 10 jours de mesures hygiéno-diététiques si les objectifs glycémiques ne sont pas atteints. Le schéma d’insulinothérapie est adapté en fonction des profils glycémiques. Les données disponibles sont rassurantes concernant la sécurité et l’éfficacité durant la grossesse des analogues rapides de l’insuline Lispro et Aspart. Si une insuline à longue durée d’action est nécessaire, il faut privilégier l’insuline NPH dont les effets sont mieux connus pendant la grossesse.
– Autres hypoglycémiants
Les agents hypoglycémiants oraux ne sont pas recommandés actuellement en première intention durant la grossesse d’autant plus qu’ils franchissent la barrière placentaire et que l’on ne dispose que de peu de données sur leur sécurité d’utilisation à long terme pour les enfants [3].
– Prise en charge obstétricale
En cas de diabète gestationnel équilibré et en l’absence d’autres pathologies ou de facteurs de risque associés, il n’est pas recommandé de réaliser un suivi de fin de grossesse différent de celui des autres grossesses. La présence d’au moins un facteur de risque surajouté (âge, obésité, déséquilibre glycémique, HTA) nécessite une surveillance plus rapprochée en fin de grossesse.
Elle s’organise comme pour une grossesse normale à savoir autour des 3 échographies usuelles (12 SA, 22 SA et 32 SA), auxquelles s’ajoute au moins une échographie de fin de grossesse afin d’évaluer le risque de macrosomie. Lorsque l’estimation du poids foetal est supérieure à 4250g ou 4500g, une césarienne est recommandée en raison du risque accru de dystocie des épaules[3,4].
Prise en charge en post-partum :
Les patientes ayant présenté un diabète gestationnel doivent refaire un bilan glucidique en post-partum. En effet, le diabète gestationnel peut démasquer un diabète de type 2 non diagnostiqué avant la grossesse ou même parfois un diabète de type 1. L’ADA (American Diabetes Association) en 2016 recommande la réalisation d’une HGPO 75 g de glucose 6 à 12 semaines après l’accouchement.
Conclusion :
De nombreuses études ont démontré que le pronostic de la grossesse au cours du diabète gestationnel est lié d’une part au diagnostic et à la prise en charge médicale précoce du diabète, d’autre part au bon équilibre glycémique.
Un suivi rapproché avec accompagnement de la parturiente par une équipe multidisciplinaire de la conception jusqu’à l’accouchement est indispensable
Références:
– [1]Diabète gestationnel, Pr Philippe Deruelle, la revue du praticien, Vol. 71 _ Juin 2021.
– [2] L. Bougherara , S. Hanssens, D. Subtil, A. Vambergue, P. Deruelle. Diabète gestationnel. EMC Obstétrique/Gynécologie Volume 12, N°4, octobre 2017.
– [3] J.C. Philips et al Prise en charge du diabète gestationnel Rev Med Liège 2013; 68 : 9 : 489-496.
-[4] Nathalie Pirson, Dominique Maiter, Orsalia Alexopoulou. Prise en charge du diabète gestationnel en 2016. Louvain med 2016; 135 (10): 661-668

1- Introduction :
- Les tumeurs oculaires sont des néoformations développées aux dépens du globe oculaire et de ses annexes.
- L’orbite, la paupière, la conjonctive, la rétine ou la choroïde.
- Les tumeurs peuvent être bénignes ou malignes.
- La PEC: chirurgie; radiothérapie et chimiothérapie.
2- Les tumeurs de l’adulte :
2-1 Tumeurs palpébrales :
- Tumeurs épithéliales :
- Tumeurs bénignes :
-Kystes d’inclusion épidermiques -Papillome corné -Molluscum Pendulum -Kératose séborrhéique :
- Tumeurs précancéreuses :
- Kératoacanthome:
- homme de 50 a 60 ans. Siège : zones exposées au soleil. Terrain: immunodéprimés.
- Survenue brutale, croissance rapide.
- Forme: nodulaire, en bourrelet charnu centré autour d’un cratère rempli de kératine et des télangiectasies.
- Diagnostic différentiel: carcinome épidermoide bien différencié.
- Traitement: Exérèse chirurgicale.
- Kératose actinique:
- La plus fréquente des dermatoses précancéreuses, due a l’exposition prolongé au soleil
- phototype clair++.
- Risque de carcinome épidermoide: 20 %.
- aspect :lésions planes, de moins de 1 cm érythémato-squameuses recouvertes d’un enduit kératosique adhérent.
- Histologie: peau atteinte de dégénérescence sénile préexistante, avec un amincissement épidermique et une dégénérescence basophile du collagène dermique.
- Traitement: excision simple.
- Xeroderma pigmentosum:
- Rare, autosomique récessive, secondaire a une sensibilité pathologique aux rayons UV solaires.
- Evolution: cancers basocellulaire,épidermoide.
- Traitement: la prévention d’exposition solaire , écran solaire total toute la vie.
- Tumeurs malignes :
- Carcinome basocellulaire:
- Le plus fréquent des tumeurs malignes (85%), age moyen: 50 ans.
- Siège : la paupière inférieure, Canthus interne, paupière supérieure, Canthus externe.
- provoque des destructions tissulaires locales sévères.
- Il présente un caractère invasive mais exceptionnellement métastasique (malignité essentiellement locale).
- Facteurs de risque :
- Phototype clair et éxposition solaire cumulée. Génétique
- Immunodépression ( greffes rénales). Arsenic et hydrocarbures polycyclique.
- La forme de début: Perle épithéliomateuse:
- La phase d’état: nodulaire, scléro dermiforme, superficiel,ulcéré,pigmenté,infecté.
- Traitement:
- Essentiellement chirurgical et comporte un contrôle histologique des berges par examen extemporané.
- La cryothérapie peut être efficace sur les lésions de petite taille.
- Radiothérapie est souvent nécessaire en postopératoire.
- Carcinome épidermoide:
- 2ème tumeur maligne palpébrale (15%).
- Sujet âgé, homme. Siège : paupière inf. nature: épidermoïde.
- potentiel infiltrant, croissance rapide.
- Extension: voie lymphatique, Infiltration perineurale, Par contigüité vers l’orbite.
Facteurs de risque :
- Kératose actinique , Xeroderma pigmentosum, Carcinome intra épidermique
- Lésions inflammatoires chroniques , Cicatrices de brûlures
- Immunodépression iatrogène ou acquise.
- Traitement:
- Chirurgie d’exérèse: si Tm isolé.
- Radiothérapie: en cas de CI à la chirurgie par extension orbitaire ou métastase
- La cryothérapie à l’azote liquide si CI à la chirurgie en cas de tumeur bien limitée < 10mm de diamètre.
- Chimiothérapie adjuvante en cas de lésions très évoluées et Xeroderma pigmentosum.
- Si envahissement orbitaire ou ganglionnaire: exentération+curage ganglionnaire+radio-chimiothérapie.
- Tumeurs annexielles :
- Tumeurs pilo annexielles :
- Comédons: Bouchons cornés 1-3mm, obstruant l’orifice du follicule sébacé.
- Milium: Une accumulation de kératine dans un canal pilaire.
- tumeurs sébacées :
*Orgelet . *Chalazion *Adénome sébacé. *Kyste sébacé. * Carcinome sébacé.
- tumeurs sudoripares :
Tumeurs sudoripares eccrines : Syringome /Hydrocystome
Tumeurs sudoripares apocrines : Cystadenome
- Tumeurs pigmentaires :
- Pigmentation épithéliale: Le mélasma / Les éphélides :
- Lésions mélanocytaires-Nævus:
- Le nævus congénital géant , le nævus biparti , le nævus d’Ota ,le nævus bleu.
- Mélanome cutané malin: rare au niveau des paupières. a forte tendance métastatique.
- Facteurs de risque:
- Exposition solaire (UV)/Phototype claire/Grand nombre de naevi.
- Antécédents personnels/familiaux de Kc de la peau.
- Mutation de gène CDKN2A/ Affection héréditaire (XP, rétinoblastome)/Système immunitaire affaibli.
Suspecter cliniquement un mélanome devant:
- Asymétrie de la tumeur. Bords irréguliers (encochés ou polycycliques).
- Couleur inhomogène. Diamètre>6mm ( non spécifique) Evolution récente et documenté
Examen histologique: permet d’affirmer la nature mélanocytaire de Tm et d’affirmer la malignité.
- Bilan d’extension (Ganglions-Poumon-foie)
- Pronostic: dépend de l’épaisseur maximale de la Tumeur et le niveau histologique d’invasion cutanée .
- Traitement: exérèse chirurgicale élargie si la tumeur est localisée, avec contrôle extemporané des marges.
2-2 Tumeurs conjonctivales :
Tumeurs bénignes :
- Tumeurs mélaniques : Naevus. / Mélanose ethnique. /Pigmentations secondaires.
- Tumeurs épithéliales :
- Papillomes:
*infection par HPV *Unilatéraux, séssiles ou pédiculés. *Lésion rosâtre, consistance gélatineuse, vx intratumoral.
- Kyste de la conjonctive .
Tumeurs malignes:
- Tumeurs maligne mélanique ( mélanome ) :
- Tm maligne se développant à partir des cellules mélanique de la conjonctive .
- 2-5% des Tumeurs malignes oculaires.
- Se présente comme une tumeur pigmentée voire noire très vascularisée +++++
- Evolution: Récidives fréquentes après ablation, Métastases ganglionnaire ou à distance
- Facteurs de mauvais pronostic:
- Épaisseur tumorale > 1,5mm Localisations extra-limbique Survenue de récurrences locales
- Localisation caronculaire Mélanome apparu de novo Mauvaise PEC initiale
- Traitement:
- la chirurgie: traitement de choix, résection carcinologique avec 4 mm de marges
- cryothérapie : en complément de résection chirurgical. Destruction des cellules dysplasique aux marges.
- Radiothérapie locale.
- Chimiothérapie locale.
- Tumeurs épithéliales malignes.
- La dysplasie ( minime, modérée, sévère ). Le carcinome in situ. Le carcinome épidermoïde
2-3 Tumeur de l’uvée :
Les tumeurs de l’iris
- kystes iriens. Melanocytose irienne. Les naevi de l’iris. Les melanomes de l’iris:
Mélanome malin de la choroïde:
- Rare, tumeurs primaires intraoculaires, les plus fréquentes.
- Développée aux dépens des mélanocytes uvéaux
- 50 à 70 ans, rares chez les enfants.
- Dissémination métastatique survient dans 50% des cas.
Le fond d’œil /V3M: diagnostic .
- forme : sphérique, +/- saillante, irrégulière, bosselée, recouverte d’une rétine soulevée;
- Taille: > 2mm d’épaisseur et de 5mm de diamètre.
- Coloration: Mélanomes ont :
- Une coloration brun verdâtre. Partiellement pigmentés. Rarement apigmentés(mélanomes achromes).
- DR séreux : accompagne presque toujours un mélanome
- Evolution:
- Locales :
- Extension antérieure:
- luxation/sub luxation du cristallin, cataracte,surface irienne.
- Extériorisation par érosion sclérale ou par orifice.
- Envahissement du NO: Rares.
- Régionale : orbite, sinus caverneux, sinus de la face.
- Générales: métastases à distance : foie, poumon, peau et os
- Diagnostics différentiels:
1- Diagnostic différentiel avec d’autres tumeurs:
- Naevi, l’hypertrophie congénitale de l’épithélium pigmentaire et mélanocytome de la papille.
- Hémangiomes et Métastases.
2- Diagnostic différentiel avec d’autres des lésions hémorragiques:
- DMLA Macroanévrisme rompus. Hématomes choroïdiens localisés Décollement choroïdien.
- Traitement:
- But: éradiquer la tumeur et éviter les métastases.
- Moyens:
Moyens physiques: La radiothérapie circonscrite/ La thermothérapie transpupillaire.
Moyens chirurgicaux: énucleation, Chirurgie conservatrice.
3- Tumeurs oculaire de l’enfant :
3-1 Le rétinoblastome :
- Tumeur de la rétine hautement maligne , tumeur maligne oculaire la plus fréquente
- Nourrisson /jeune enfant, il met en jeu le pronostic Vital et visuel.
- Unilatérale 60% / Bilatérale 40 %.
- Cancer curable, pronostic excellent ( survie 97%).
Signes cliniques:
- La leucocorie: signe révélateur le plus fréquent
- Le strabisme: peut être un signe d’appel précoce:
- permettant parfois de faire le diagnostic de petites tumeurs se développant dans la région maculaire
Autres signes plus tardifs:
- Inflammation, Hypertonie, Buphtalmie(+++en algerie15%), Cellulite orbitaire 10%,
- Hétérochromie irienne, Pseudo-hypopion, Exophtalmie tumorale.
Diagnostic positif
1-Interrogatoire :
- Rétinoblastome dans la famille et des cas de cécité.
- Arbre généalogique sur 3 générations +++ / ATCD personnels tumoraux.
- Déroulement de la grossesse , de l´accouchement ou notion de prématurité et d´oxygénothérapie.
- maladie oculaire apparue en bas âge ayant nécessité une énucléation.
2- Examen ophtalmologique:
- Inspection:
- Tout signe dysmorphique. Leucocorie et/ou strabisme/nystagmus/Microphtalmie.
- Examen biomicroscopique :
- Examen du SA.
- Examen du FO:
*sous AG, des 2 yeux, sous mydriase maximale. *examen minutieux de toute la surface rétinienne.
- En précisant les différents détails de la lésion:
- la latéralité des lésions , leur dimensions, leur localisations, rapport avec NO, ora serrata, la macula.
- les anomalies Vx, les hémorragies et les exsudats, la présence de calcifications, d’essaimage vitréen.
Formes évolutives:
*Forme endophytique. *Forme exophytique. *Association des deux formes.
*Forme infiltrante diffuse. *Rétinocytome. *Forme spontanément régressive. *Forme inflammatoire
Dissémination:
- Antérieure:
- Vitré
- SA
*HA : pseudohypopion *Iris: nodules *cristallin: cataracte *AIC = glaucome *sclère= exophalmie
- Postérieure: nerf optique et l’espaces s/arachnoidiens
- Profondeur: Sclère et la choroïde
Classification :

Examen complémentaires :
1-Le scanne et imagerie par résonance magnétique (IRM).
2-L’échographie oculaire, tomographie en cohérence optique et angiographie.
3-Les photographies grand angle à la RetCam.
4- examen génétique : caryotype
5- Bilan d’extention:
*Examen onco pédiatrique complet. *PL , ponction de la MO .
*RX du thorax *Echographie abdominale. *scintigraphie osseuse
Traitement: C’est une urgence thérapeutique
*Enucléation. *La chimiothérapie. *La thermothérapie transpupillaire au laser diode.
*La cryoapplication. *La curiethérapie à l’iode 125.
Pronostic: Les facteurs de mauvais pronostic sont:
- Retard de diagnostic > à 6 mois *ATCD de chirurgie intra-oculaire Invasion de la choroïde, de l’orbite, et du NO.
3-2 Le rhabdomyosarcome :
- Rare (5 % des cancers de l’enfant) ; la plus fréquente des tumeurs orbitaures malignes primitive chez enfant.
- garçon de 7-8 ans.
- tumeur à différenciation musculaire striée , rapidement évolutive: urgence Dc et thérapeutique.
- Métastase préférentielle : poumon, Os.
Clinique:
- Exophtalmie unilatérale, non axile,classiquement Supéronasale.
- Tuméfaction ferme, non douloureuse avec des signes inflammatoires importants.
- Autres: Ptôsis, troubles oculomoteurs et BAV.
Imagerie:
TDM: masse homogène, bien limitée, généralement située à distance des muscles oculomoteurs.
IRM : rapports des petites tumeurs dont on souhaite réaliser l’exérèse complète.
Histologie:
- Diagnostic de certitude : présence de rhabdomyoblastes, trois formes histologiques:
- Embryonnaire, le plus fréquent 72%.
- Alvéolaire 20%, le Pronostic le plus défavorable.
- Pléomorphique, qui touche préférentiellement l’adulte.
Bilan d’extension: radiographie pulmonaire, scintigraphie osseuse, biopsie ostéomédullaire.
Diagnostic différentiel : Lymphome malin ,sarcome d’Ewing , métastase d’un neuroblastome.
Pronostic: localisation , métastases , type histologique.
Traitement:
- Exérèse complète+chimiothérapie adjuvante : tumeurs localisé;
- Chimio-Radiothérapie,
- Exentération: tumeurs étendues radio- et chimio-resistant.
3-3 Autres tumeurs de l’enfant:
- Tumeurs vasculaires:
- Hémangiome capillaire:
- La lésion apparait à la naissance ou dans les premières semaines de la vie.
- sporadique et avec une prépondérance féminine.
- Lésion rouge ou pourpre (aspect d’une fraise ) , s’efface à la vitropression.
- Trois formes cliniques: superficiel, profond, mixte.
- 3phases évolutive: Croissance rapide, Stabilisation, Régression.
Le traitement :
- l’observation est recommandée, sauf en cas de menace pour l’acuité visuelle (amblyopie).
- Les corticoïdes peuvent être administrés.
- ALTERNATIVE : traitement pat B bloquant :propranolol .
- La chirurgie n’est réservée qu’en cas de tumeur réfractaire, ou pour traiter les séquelles.
- Kystes dermoïdes:
- Rentrent dans le groupe des choristomes.
- Siège :la suture fronto-malaire.
- Elles se composent de cavités essentiellement remplies de débris cellulaires et de kératine.
- Tumeurs à croissance lente.
- Clinique: habituellement indolente , peut être inflammatoire en cas de rupture de paroi.
Récidive possible si exérèse incomplè

العلاج بالوسائط التشكيلية
Art-thérapie et médiations à caractère artistique
Apport de l’art thérapie chez les malades d’Alzheimer. Modalités d’organisation d’un atelier art thérapie

Comment ça va ?
Lorsque les mots n’arrivent plus à décrire nos émotions. L’atelier propose d’utiliser le gribouillage, et des couleurs pour « faire sortir le méchant ». C’est l’objectif d’une nouvelle (Labo- expo) qui montre les démarches de monsieur Bouziane Hachemi Art thérapeute et auteur des ouvrages de l’art thérapie. IL invite tout le monde : psychologues, orthophoniste, médecins, éducateurs spécialisés, artistes peintres… pour son atelier pour exprimer les émotions par l’art.
C’est un atelier d’exploration de soi, avec une méthode moderne, qui s’appuie sur des notions de psychologie et d’art-thérapie, et s’inspire aussi de multiples techniques créatives simple et accessible qui n’exige aucun talent artistique particulier.
Grâce à de nombreux supports pédagogique et des expérimentations, appuyé par des exemples tirés d’expérience personnelle dans des ateliers artistique typiquement pratique.
On vous invite à ouvrir les portes de votre créativité. Des supports pédagogiques :
Les mandalas, le Quilling art, avec papier, art journal, mosaïque art, créer et coller avec des feuilles de mousse, découpé en relief, le mixed media, des objets récupérés, des superbes collages en textiles, impressions en couches et des pages texturées tactiles, rituel du gribouillis, Zentangle, en passant par une flânerie poétique, ou un dessin guérisseur sur un cahier de journal créatif.
ما هو برنامج العلاج بالفن التشكيلي؟
العلاج بالفن شفاء للروح وتنمية للقدرات الإبداعية واكشاف الذات والاتصال مع الحياة الداخلية، وسيلة فريدة من نوعها للتعبير والمعرفة الذاتية بالوسائط والتقنيات الإبداعية للتعامل مع اللاشعور لتدوين يوميات الحالة العاطفية والجسدية والعقلية، والأحداث الإيجابية والسلبية، والإبداع وأشكال الفن المختلفة. التي ترتكز على
التعبير الذاتي والعفوية بالرسم
الخربشة
التلوين
التلصيق
الكتابة
..النحت
هل الفن علاج؟
فهو ليس علاجًا ولكنه علاقة دعم يمكن أن يكون لها تأثيرات علاجية: تعزيز احترام الذات والثقة بالنفس والدخول في علاقة مع الآخرين وإدارة عواطفهم بشكل أفضل والسماح بالاسترخاء النفسي عن طريق حل التوترات والقضايا العائلية مثل الفجيعة أو الانفصال، العدوانية، اضطرابات النوم، الطعام، اللغة، التركيز، والأمراض المزمنة والمستعصية..
هو برنامج افعلها بنفسك
إنه برنامج للتعبير عن الذات وإنشاء وإنتاج الأشياء التي يمكنها إطلاق العواطف أو توجيه وتحفيز الإبداع.
تعتمد ورشة العلاج بالفن على العمل الذاتي « افعلها بنفسك » من مواد معاد تدويرها أو تقنيات فنية مختلفة: (الرسم، الخربشة والكولاج، والنحت، والكتابة، وما إلى ذلك). تقترح المشاريع على المدى القصير (جلسة واحدة) أو على المدى الطويل حسب رأي المشاركين.
التعبير الفني في العلاج بالفن
هل يختلف درس حصة التعبير التشكيلي عن حصة ورشة العلاج بالوسائط التشكيلية؟
في حصة درس الفن التشكيلي تتعلق بالتحكم في التعلمات والتقنيات، فهنا يتعلق الأمر بالمعارف وكل مفاهيم الأداء وتقييم تقدم العمل، وجمالياته. فهو أمر مهم للغاية كما في دروس المسرح أو الرقص أو الموسيقى
في العلاج بالفن هي ليست دروس وإنما هي مجرد أنشطة حرة بديهية حدسية intuitive لها علاقة حسية داخلية تعبر عن المشاعر الداخلية للشخص ولا تحتاج تعلم تقنية او منهج معين
هناك نوعين رئيسيين في تيارات العلاج بالفن
الفن كعلاج
العلاج النفسي بالفن
الفن كعلاج
الفن كعلاج تقوم فكرته بشكل أساسي على اتباع نوع الفن مثل الموسيقى، الرسم، الكتابة، السيكودراما أو النحت وذلك من أجل إخراج الطاقات السلبية الكامنة داخل المريض وشحنها بأخرى إيجابية ومن ثم تحسين حالته البدنية والعقلية والعاطفية.
بالنسبة للتعبير بالوسائط الفنية هي بالفعل الفن كعلاج، لأننا نقترح مسعى إبداعي علاجي بالوسائط الفنية للمشاركين ليعيشوا هذه هي العملية الإبداعية. لتطوير قدراتهم الإبداعية وثقتهم بأنفسهم فيما يكتشفون. فكثيرون من الناس يشتكون من أنهم لا يعرفون كيف يعبرون، أو ماذا يعبرون؟ أو لا يرغبون في ذلك لأنهم يجهلون هذا الفن أو ذاك. فلا وجود لمشاعر الرغبة في التعبير الفني بداخلهم
العلاج النفسي بالفن
(.التحليل النفسي، والذي يستخدم الإبداع كأداة علاج نفسي)
يرتكز العلاج النفسي بالفن على ثلاثة مراحل أساسية يتم تصنيفها بالشكل التالي
المرحلة الأولى: الممارسة الفنية من قبل المريض
عملية إبداعية تلقائية من طرف المريض بغرض التنفيس عما بداخله عن طريق القيام بالرسم أو الخربشة
التلوين، التلصيق، وما الى ذلك
المرحلة الثانية: تحليل العمل الفني
يتم تحليل الأعمال الفنية حسب نوع المشكلة النفسية للمريض. وفق مقاربة كارل غوستاف يونغ في التحليل في علم النفسي وتحليل الأحلام
فالعلاج النفسي بالفن ليس حيلة لتطوير الإبداع الفني. إنها طريقة للتعبير عن المشاعر من خلال الفن وعملية علاجية من خلال تحليل الأعمال المنتجة
المرحلة الثالثة: مرحلة العلاج
يعتمد على استخدام كل ما سبق وما قام به المتخصص باكتشافه لعلاج المشكلة وذلك تمهيدا لتوصيف العلاج، ومن خلال العمل الفني يظهر بشكل جليً مدى حجم المشكلة النفسية، فقد تكون المشكلة صغيرة مثل الانفعالات الزائدة أو الغضب العارم أو الاكتئاب في مرحلته الأولى وهنا يقوم المتخصص بمحاولة السيطرة على هذه المشاعر عن طريق إخراجها من خلال الفن، فيقوم المتخصص في ذلك الوقت بمتابعة الأعمال الفنية للشخص المريض ومحاولة توجيهه في المسار الصحيح ويتجلى تطور الشخص ومدى استجابته للعلاج عبر الأعمال الفنية
لمن العلاج بالفن؟
:للأشخاص
الذين يشعرون بالوحدة النفسية «الاكتئاب والقلق
المدمنين
المسنين
المرضى النفسيين
نزلاء السجون
نزلاء المستشفيات
المراهقين
الأمراض المزمنة (السرطان، السكري، الزهايمر..)
الذين تعرضوا للإيذاء والأزمات العامة
اضطراب التوحد
الاولياء
المتقاعدين
Quels sont les bienfaits de l’art-thérapie pour les personnes âgées ?
- Réduire le stress et la confusion et réduire le risque de dépression.
- Faire face à des souvenirs douloureux à travers l’expression artistique.
- Augmenter la fonction cognitive, en remuant des souvenirs précédemment oubliés.
- Diminution de la faiblesse et augmentation de la capacité physique (la créativité artistique aide à améliorer la coordination et réduit également la douleur causée par des maladies telles que l’arthrite). Améliorer le sentiment d’accomplissement des aînés en créant quelque chose eux-mêmes.
- Aidez les personnes âgées à apprendre à utiliser efficacement leurs mains lorsqu’elles font face à la douleur, grâce à des projets artistiques tels que le tricot et la peinture.

Comment l’art-thérapie peut-elle bénéficier aux aînés ?
– Le processus créatif et la possibilité de faire ses propres choix aident à raviver une nouvelle énergie.
– Redonner les mots.
-Eveiller les souvenirs à travers des sons et des sensations.
L’art thérapie est un traitement non médicamenteux qui permet aux personnes atteintes de la maladie d’Alzheimer de retrouver une forme d’expression autre que la parole, quand les mots leur manquent bien souvent.
– C’est aussi une manière de recréer du lien avec le monde extérieur et son entourage et éviter le repli sur soi grâce à
un nouveau mode de communication.
– Stimuler les sens et aiguiser les compétences cognitives et perceptuelles.
– Diminuer les sentiments d’isolement et de désespoir grâce à des interactions sociales et la possibilité d’obtenir la reconnaissance de ses réalisations
– Possibilité d’apprendre des techniques compensatoires grâce à l’utilisation de matériel artistique.
Préserver un sentiment de fierté et de dignité en créant un produit artistique tangible.
-Fournir une orientation visuelle pour l’orientation vers la réalité et moyens de communication non verbaux pour les personnes confrontées à une perte de capacités cognitives et langagières.


• Aider les individus à prendre conscience des pertes et aux limitations et à surmonter leurs réactions émotionnelles.
• Aider les individus à prendre conscience des pertes et aux limitations et à surmonter leurs réactions émotionnelles.

Des activités structurées de réminiscence et de révision de la vie aident à intégrer les problèmes non résolus, à être fiers de leur passé et à se connecter avec leurs forces intérieures et leur sagesse.
-Laisser chaque patient s’exprimer dans le mode qui lui convient le mieux.
Modalités d’organisation d’un atelier d’art thérapie

Un programme pour s’exprimer, créer et produire des choses qui peuvent libérer des émotions ou diriger et stimuler la créativité.
L’art thérapie permet aussi aux malades de réveiller leurs souvenirs, à travers des :

- Sensations,
- Images,
- Couleurs,
- Odeurs,
- Sons.
Quelle thérapie douce en groupe ?
Les ateliers thérapeutiques Alzheimer sont dispensés dans divers établissements :
Structure spécialisée Alzheimer, hôpitaux, associations et même certains musées proposent désormais des ateliers en partenariat avec des structures dédiées aux personnes âgées.
Les ateliers d’art thérapie se déroulent pour la plupart en petits groupes avec différentes disciplines disponibles :
- Musique,
- Peinture,
- Dessin,
- Pâte à modeler,
- Collage,
- Danse,
- Théâtre, etc.
Quels sont les différents types d’ateliers d’art thérapie ?
L’atelier d’art thérapie peut être organisé dans les disciplines artistiques suivantes :
- La musique :
La musique permet de les calmer. En petits concerts et animations musicales, ou simplement en diffusant de la musique dans la chambre ou lors de la pratique des soins.
Aussi, la musique permet d’éveiller chez le patient le souvenir d’anciennes mélodies et de renouer avec de lointains souvenirs. La musique a la particularité d’activer automatiquement certaines parties du cerveau, et certains patients qui avaient perdu la mémoire parviennent alors à retenir de nouvelles musiques et à les reproduire.
Dessin, peinture, modelage, sculpture :
- Le dessin et la peinture sont souvent proposés en ateliers, puisqu’ils offrent un mode d’expression large. Peinture, fusain, feutre, aquarelle, avec un pinceau ou à la main, sur une toile ou sur une petite feuille, le patient est acteur de son œuvre et choisit ses outils.
- Les couleurs et les formes deviennent des outils d’expression. Les malades peuvent alors exprimer leurs sentiments, retrouver des sensations corporelles en manipulant les outils, retrouver des souvenirs et une capacité d’attention en se concentrant sur son œuvre.
- Danse et théâtre :
- Pour les patients qui ont encore une bonne autonomie, des ateliers utilisant de petits exercices de théâtre et de danse sont possibles, avec des mouvements et des textes très simples. Un temps d’expression qui permet aux malades de retrouver une meilleure mobilité, à travers des exercices simples.
اقتراح برنامج تكويني خاص بمرضى الزهايمر
Techniques d’art thérapie:
- Gribouillage, dessin.
- Sculpture, modelage.
- Mandala : coloriage, peinture la goutte
- Land Art thérapie : objets naturels.
- Art journal : cahier créatif, tamponnage
- Mosaïque : Art, feuilles de mousse.
- Quilling Art: collage papier.
- Mixed media : textile, objet recyclé.
- Scrapbooking : découpe, embossage
Gribouillage تقنيات الرسم والخربشة والتلوين ضد القلق



الخربشة والتلوين ضد القلق

سلسلة العلاج بالوسائط التشكيلية
الفسيفساء المدرسية
سند تربوي بيداغوجي يحتوي على
16 عمل فني مصمم وفق معايير
فنية تشكيلية تعتمد على تقنية
الفسيفساء بخامة الورق الاسفنجي la mousse يتم تلصيقها على خلفية ملونة تعطي البهجة وملمس بصري. تساعد على امتصاص

الطاقة السلبية وتعويضها بالطاقة الايجابية
تساعد على التحكم في والاضطرابات
الحركية والنفسية
تنظيم السلوك واكتساب الثقة بالنفس
التحمل والصبر من خلال اتمام العمل
اعطاء نتيجة ممتعة
Mixed Media

سند تربوي به 16 عمل فني بمختلف المواضيع التشكيلية من البيئة المحلية تعتمد على تقنيات القص وخامات مختلطة Feuilles de moussesواللصق ثنائي الأبعاد بالورق الاسفنجي
. Objetsمسترجعة من البيئة مثل الكرتون والجرائد والأشياء mixed media





Scrapbooking





Les Mandalas




Quilling Art






Kit Quilling Art



Art-journal thérapie





Modelage Tamponage



Des ateliers de formations d’art thérapie


Atelier et médiations artistiques Au centre d’art thérapie d’Alger





